Estudio Nacional de Exámenes de Pulmón: preguntas y respuestas
Puntos clave
- El Estudio Nacional de Exámenes de Pulmón (NLST), un estudio clínico de detección de cáncer, comparó los efectos de dos formas de detectar el cáncer de pulmón —la tomografía computarizada (TC) espiral de baja dosis y la radiografía convencional de pecho— en los índices de mortalidad por cáncer de pulmón. Este estudio examinó las consecuencias de los métodos de exámenes de detección en poblaciones grandes, asignadas al azar, de fumadores empedernidos y ex-fumadores de 55 a 74 años de edad usando la mortalidad por cáncer de pulmón como el objetivo principal. (Pregunta 1)
- Los investigadores del NLST encontraron aproximadamente de 15 a 20% menos muertes por cáncer de pulmón entre los participantes del estudio que habían sido evaluados con TC. Esto equivale a casi tres muertes menos por cada 1000 individuos evaluados en el grupo de CT en comparación con el grupo de radiografía de pecho durante un período de alrededor de 7 años de observación(17,6 por cada 1000 contra 20,7 por cada 1000, respectivamente). (Pregunta 2)
- El tabaco es uno de los causantes más poderosos de cáncer. El consumo de tabaco causa muchos tipos diferentes de cáncer, incluso el cáncer de pulmón, así como enfermedades pulmonares crónicas y enfermedades cardiovasculares. El daño causado por fumar es acumulativo, y cuanto más fuma una persona, mayor es su riesgo de padecer una enfermedad. Por otro lado, si la persona deja de fumar, gran parte del daño es reversible con el tiempo. Si usted fuma, lo más importante que usted puede hacer para que sea menor su riesgo de morir por varias enfermedades, incluso por cáncer de pulmón, es dejar de fumar. (Pregunta 6)
Resultados principales del NLST
-
¿Qué es el NLST?
El Estudio Nacional de Exámenes de Pulmón (National Lung Screening Trial, NLST) es un estudio de exámenes selectivos de detección de cáncer de pulmón patrocinado por el Instituto Nacional del Cáncer (NCI) y llevado a cabo por la Red de Imágenes Radiológicas del Colegio Americano (American College of Radiology Imaging Network , ACRIN) y por el grupo Lung Screening Study.Habiendo empezado en 2002, el NLST comparó dos formas de detectar cáncer de pulmón: la tomografía computarizada (TC) espiral (helicoidal) de baja dosis y la radiografía convencional de pecho al evaluar sus efectos en los índices de mortalidad por cáncer de pulmón en una población de alto riesgo. Tanto la radiografía de pecho como la TC espiral han sido usadas como medios para detectar cáncer de pulmón inicial, pero no se habían determinado definitivamente los efectos de estas técnicas de detección en los índices de mortalidad por cáncer de pulmón. Durante un período de 21 meses, 53 454 fumadores o ex-fumadores empedernidos de 55 a 74 años de edad ingresaron al NLST en centros del estudio en todo EE. UU.
-
¿Cuál fue el resultado principal del NLST?
Los investigadores del NLST encontraron aproximadamente de 15 a 20% menos muertes por cáncer de pulmón entre los participantes del estudio que habían sido evaluados con TC espiral de baja dosis en comparación con los que habían sido evaluados con radiografía de pecho. Este resultado fue altamente significativo desde un punto de vista estadístico, lo que significaba que esto se debió no a una casualidad, sino más bien a la exploración con TC espiral. El índice menor de mortalidad por cáncer de pulmón de 15 a 20% es equivalente aproximadamente a tres muertes menos por cada 1000 individuos examinados del grupo de TC en comparación con el grupo de radiografía de pecho durante un tiempo promedio de 6,5 años de seguimiento en el estudio (17,6 por cada 1000 contra 20,7 por cada 1000).
-
¿Hubo otros resultados importantes en este estudio?
Otro hallazgo adicional, el cual no era el objetivo principal del diseño del estudio, indicó que la mortalidad por todas las causas (muertes causadas por cualquier factor, incluido el cáncer de pulmón) fue 6,7% más baja en quienes fueron evaluados con TC espiral que en los evaluados con radiografía de pecho. Esta diferencia se debió en gran parte a la disminución en la mortalidad por cáncer de pulmón. Si se hubieran excluido las muertes por cáncer de pulmón, las diferencias en todas las causas de mortalidad entre la TC espiral y la radiografía de pecho no habrían sido significativas estadísticamente. -
¿Qué descubrió el estudio acerca de los resultados positivos falsos?
Un resultado positivo del examen selectivo de detección se definió como un examen en el cual se observó un nódulo u otro hallazgo potencialmente relacionado con cáncer de pulmón. En promedio, en las tres tandas de exámenes de detección, 24,2% de las exploraciones con tomografía computarizada espiral de baja dosis fueron positivas y 6,9% de las radiografías de pecho fueron positivas y llevaron a una evaluación de diagnóstico. Entre las personas que tuvieron varias evaluaciones anuales con exámenes selectivos de detección (hasta tres evaluaciones) 39,1% tuvieron al menos un resultado positivo en el grupo de la tomografía computarizada y 16,0% tuvieron al menos un resultado positivo en el grupo de las radiografías de pecho. La evaluación de diagnóstico por lo general consistió en más estudios con imágenes y el uso de procedimientos invasivos fue más bien raro.En las tres tandas, cuando se obtuvo un resultado positivo en el examen, 96,4% de los exámenes con tomografía computarizada espiral de baja dosis y 94,5% de los exámenes con radiografía de pecho fueron positivos falsos, lo que significa que el resultado observado no se debió a cáncer de pulmón. Estos porcentajes variaron poco de una tanda a otra. La gran mayoría de los resultados positivos falsos probablemente se debió a la detección de ganglios linfáticos benignos o a granulomas los cuales son masas de tejido inflamado no cancerosas. El hecho de que estos resultados positivos falsos no eran cáncer por lo general se confirmó de manera no invasiva porque no había habido un cambio del resultado en las TC de seguimiento.
-
¿Cuál fue la reducción absoluta del riesgo de cáncer de pulmón en el NLST?
Vea, por favor la ‘Guía para el Paciente y para el Médico’, en inglés, en http://www.cancer.gov/types/lung/research/NLSTstudyGuidePatientsPhysicians.pdf que trata de la reducción absoluta del riesgo.
Repercusión de los resultados del NLST
-
¿Está bien si uno sigue fumando ya que ahora hay un examen selectivo de detección que tiene beneficios?
No. El tabaco es uno de los causantes más poderosos de cáncer. El consumo de tabaco causa muchos tipos diferentes de cáncer, incluso cáncer de pulmón, así como enfermedades pulmonares crónicas y enfermedades cardiovasculares. El daño causado por fumar es acumulativo y cuanto más fuma una persona, mayor es su riesgo de padecer enfermedades. Al dejar de fumar, el daño continuo disminuye. Si usted fuma, lo más importante que usted puede hacer para que sea menor su riesgo de morir por varias enfermedades, incluso por cáncer de pulmón, es dejar de fumar. Los exámenes de detección con TC disminuyen su riesgo de morir solo por el cáncer de pulmón, no por otras enfermedades. Aunque nunca es demasiado tarde para dejar de fumar, cuanto más pronto una persona deja de fumar es mejor. Por último, muchos participantes del estudio murieron por cáncer de pulmón a pesar de haberse examinado con tomografía computarizada.De hecho:
- El fumar cigarrillos, cigarros puros o pipa, todos ellos aumentan el riesgo de cáncer de pulmón. Fumar tabaco causa cerca de 9 casos de cáncer de pulmón de cada 10 en los hombres y cerca de 8 casos de cada 10 de cáncer de pulmón en las mujeres.
- Los estudios indican que fumar cigarrillos con menos alquitrán o con menos nicotina no hace que disminuya el riesgo de cáncer de pulmón.
- Los estudios indican también que el riesgo de cáncer de pulmón a causa de fumar cigarrillos aumenta con el número de cigarrillos fumados al día y el número de años que se ha fumado. La gente que fuma tiene cerca de 20 veces el riesgo de cáncer de pulmón en comparación con quienes no fuman.
Dejar de fumar es difícil, pero existen muchos tratamientos eficaces que pueden ayudar. El NCI tiene información para dejar de fumar en http://espanol.smokefree.gov/ o en el teléfono para dejar de fumar 1-877-448-7848 (1-877-44U-QUIT). Uno de los asesores del NCI que atienden ese teléfono puede ayudar a dejar de fumar y responder en inglés o en español preguntas relacionadas con el tabaquismo, de lunes a viernes, de 8 a. m. a 8 p. m., hora del Este.
-
¿Deben todos los fumadores hacerse una evaluación con TC espiral de baja dosis para detectar cáncer de pulmón u otras enfermedades?
No necesariamente. Los participantes del NLST formaban una población muy específica de hombres y mujeres de 55 a 74 años de edad que eran fumadores empedernidos. Tenían un historial de haber fumado al menos un paquete diario durante 30 años, pero no tenían signos ni síntomas de cáncer de pulmón al inicio del estudio. Los años por paquete se calculan al multiplicar el número promedio de paquetes de cigarrillos fumados al día por el número de años que fumó la persona. Debe destacarse también que la población inscrita en este estudio, aunque representaba étnicamente la población de fumadores de alto riesgo de EE. UU., fue un grupo altamente motivado y proveniente principalmente de zonas urbanas, y es posible que estos resultados no se apliquen enteramente a otras poblaciones.Los hombres y las mujeres en un grupo similar de edad y con historiales similares de tabaquismo deben tener en cuenta que no todos los cánceres de pulmón que se detecten por medio de los exámenes selectivos de detección se encontrarán en estadio inicial. Las tomografías selectivas de detección buscan signos iniciales de enfermedad en personas sanas mientras que las exploraciones de diagnóstico con tomografía computarizada se realizan después de que un individuo presenta signos o síntomas de una enfermedad.
-
¿Qué recursos hay disponibles para médicos que evalúan nódulos pulmonares encontrados a través de la exploración con TC ?
Para los médicos y otro personal clínico, la Asociación Fleischner (http://www.fleischner.org), una asociación médica internacional de radiología torácica, ha establecido directrices para diagnosticar nódulos pulmonares indeterminados. Otras organizaciones han formulado directrices para la evaluación de muchos otros tipos de nódulos pulmonares. -
¿Qué significado tienen para los exámenes de detección del cáncer de pulmón las recomendaciones hechas el 31 diciembre de 2013 por la Brigada de Servicios Preventivos de los Estados Unidos (USPSTF)?
La gran cantidad de datos generados por el NLST, algunos de los cuales todavía están en estudio, darán forma en gran manera a la formulación de pautas clínicas y a las recomendaciones de programas. Esas recomendaciones, sin embargo, son decisiones hechas por otras organizaciones como la Brigada de Servicios Preventivos de los Estados Unidos (USPSTF). Como sucede con todos los estudios clínicos de cáncer, el NLST proporcionó respuestas a un conjunto de preguntas muy específicas relacionadas con una población definida.
La USPSTF publicó sus recomendaciones preliminares en julio de 2013 para recibir comentarios del público y, con base en los comentarios recibidos, dio a conocer sus recomendaciones finales las cuales se pueden consultar en http://www.uspreventiveservicestaskforce.org/uspstf13/lungcan/lungcanfinalrs.htm.
La USPSTF recomienda ahora la realización de exámenes selectivos de detección anuales con TC de baja dosis en personas de 55 a 80 años de edad con un historial de haber fumado 30 años o más un paquete diario y que fuman en la actualidad o que dejaron de fumar en los últimos 15 años. La Brigada de Servicios Preventivos recomienda que se debe dejar de realizar este examen de detección una vez que la persona no haya fumado durante 15 años o padezca un problema de salud que limite significativamente su expectativa de vida o su capacidad o disposición de someterse a una cirugía curativa de pulmón. La USPSTF le otorga una recomendación de grado B al examen de detección del cáncer de pulmón con TC de baja dosis. El grado B significa que la USPSTF tiene una alta certeza de que el beneficio neto es moderado; o tiene una certeza moderada de que el beneficio neto es de moderado a sustancial.
La lista de servicios preventivos que tienen una calificación de A o B otorgada por la USPSTF y que tienen relevancia en relación con la Ley del Cuidado de Salud se pueden encontrar en http://www.uspreventiveservicestaskforce.org/uspstf/uspsabrecs.htm. Para más información sobre la Ley del Cuidado de Salud y los servicios preventivos vaya a https://www.cuidadodesalud.gov/es/what-are-my-preventive-care-benefits/.
-
La USPSTF hace referencia a un trabajo de modelado hecho por investigadores del CISNET patrocinados por el NCI. ¿Qué es el CISNET y qué demostraron los trabajos de modelado?
En parte, y con el fin de informar a otras organizaciones como la USPSTF, la Red de Modelado de Intervención y Vigilancia del Cáncer, (Cancer Intervention and Surveillance Modeling Network, CISNET), usó cinco modelos independientes y calculó los daños y beneficios a largo plazo de un programa de exámenes de detección como lo experimentó gente nacida en los Estados Unidos en 1950 a lo largo de su vida. Esto está en contraste con el estudio de exámenes de detección NLST que, por razones de costo y eficiencia, incluyó a fumadores empedernidos de 55 a 74 años de edad al entrar en el estudio, quienes tuvieron tres exámenes anuales de detección para cáncer de pulmón. Se escogió el año de 1950 para los modelos de la CISNET porque la gente nacida en ese tiempo tiene la misma edad que los participantes del término medio de los que se inscribieron en el NLST. Los cinco modelos se calibraron a los resultados del NLST y predijeron resultados de cáncer de pulmón congruentes con las observaciones del estudio. Los investigadores evaluaron más de 500 escenarios de exámenes anuales o de menor frecuencia; para edades en las que se empiecen a examinar los de 45 a 60 años, y que dejen de examinarse los de 75 a 85 años; para un grado mínimo de exposición al tabaquismo (medido en años de fumar un determinado número de paquetes al día); y para el tiempo máximo de haber dejado de fumar. Los modelos de la CISNET identificaron estrategias de consenso que eran eficientes, al prevenir el mayor número de muertes por cáncer de pulmón para los exámenes de detección requeridos. El informe se puede encontrar en http://www.uspreventiveservicestaskforce.org/uspstf13/lungcan/lungcanmodeling.htmEspecíficamente, los investigadores se concentraron en 26 escenarios de exámenes de detección que empezaban a examinar a los 50, 55 o 60 años y que dejaban de examinar a los 80 o 85. Entre estos 26 programas, los exámenes de detección cada tres años redujeron la mortalidad por cáncer de pulmón de 5 a 6%, en comparación con los exámenes de detección cada dos años que redujeron la mortalidad de 7 a 10%, y los exámenes anuales que ofrecieron reducciones de 11 a 21%.
Los resultados de la CISNET apoyan una serie de escenarios posibles con regateos que compiten en cuanto a beneficios y perjuicios. Por ejemplo, los exámenes anuales de detección de cáncer de pulmón de individuos que tenían al menos 30 años de fumar un paquete diario y un máximo de 15 años de haber dejado de fumar y que tenían de 55 a 80 años de edad ofrecen un regateo razonable entre beneficios y perjuicios. Escenarios comparables que empezaban a una edad más tardía de 60 años pero que aumentaban el máximo número de años de haber dejado de fumar (a 25 años) ofrecen una alternativa con un regateo comparable de beneficios y de perjuicios. La extensión de la elegibilidad a individuos con menos años de fumar un paquete diario de cigarrillos, aunque todavía era eficiente entre algunos de los escenarios considerados, resultó en beneficios adicionales pero a más perjuicios correspondientes.
La diferencia principal entre los resultados del modelado y los resultados iniciales del estudio NLST es que, en vez de lograr el mayor beneficio del estudio el grupo etario de 55 a 74 años, que era el grupo elegible para ingresar en el estudio, el modelado de la CISNET muestra que un grupo etario de 55 a 80 de fumadores empedernidos se beneficiaría más de los exámenes anuales de pulmón. Sin embargo, los beneficios de examinar a individuos en edades mayores dependen de su estado fundamental de salud y de la presencia de enfermedades que podrían incrementar los índices de complicación de una evaluación de diagnóstico y el manejo de las anomalías identificadas por los exámenes de detección (como cardiopatías y otras).
Los modelos de la CISNET no pueden determinar cuáles escenarios de exámenes con TC son los ¨mejores¨. Sin embargo, sí pueden proveer instrumentos valiosos para proyectar los resultados del estudio a escenarios diferentes en el curso de toda la vida, y dados los cálculos de perjuicios y beneficios, indicar cuales proporcionan los mayores beneficios para un grado especificado de perjuicio.
-
¿Hay algún riesgo de exposición a radiación relacionado con hacerse repetidas exploraciones con TC?
Las exposiciones a la radiación asociadas con los exámenes selectivos de detección realizados en el NLST van a ser modeladas para evaluar cómo las TC de baja dosis cambian el riesgo de la persona de padecer cáncer en lo que le resta de vida; pero estos análisis son complicados, requieren varias suposiciones y se llevarán tiempo para que se efectúen.Estudios previos muestran que puede haber un riesgo mayor de cáncer a lo largo de la vida debido a la exposición a radiación ionizante. Es importante reconocer que el beneficio de encontrar posiblemente un cáncer tratable en fumadores o en ex-fumadores empedernidos de 55 a 74 años de edad por medio de la TC espiral parece superar los riesgos de exposición a radiación del procedimiento.
A manera de comparación, una exploración regular de tomografía computarizada espiral de baja dosis como la que se usó en el NLST deposita una pequeña cantidad de radiación a varios órganos del cuerpo, principalmente al pulmón (4 mGy, o miligray, el cual es una unidad de dosis de radiación absorbida), al seno (4 mGy), pero también a la médula ósea roja, al estómago, al hígado y al páncreas (cada uno cerca de 1 mGy). En comparación, una mamografía normal de detección produce una exposición similar de radiación a ambos senos (cerca de 4 mGy) pero las dosis a todos los otros órganos son insignificantes (menos de 0,1 mGy). La dosis efectiva total a todo el cuerpo que se deposita en una exploración de tomografía computarizada se calcula como un promedio ponderado de la dosis a cada órgano y es, por lo tanto, más alta en una exploración de tomografía computarizada de pulmón, cerca de 1,5 mGy, comparada con 0,7 mGy de una mamografía. Como comparación final, una radiografía de pecho deposita solo cerca de 0,05 a 0,1 mGy.
-
¿Reduce el examen de detección con radiografía de pecho la mortalidad por cáncer de pulmón?
No. Algunos sitios del NLST estaban ocupados también en un estudio separado, el estudio Prostate, Lung, Colorectal and Ovarian Cancer Screening Trial, PLCO. El PLCO, que comenzó en 1992, evaluó el uso de radiografía de pecho para la detección de cáncer de pulmón en la mitad de sus 155 000 participantes. La otra mitad recibió el tratamiento habitual de sus proveedores de cuidados médicos y sirvió como grupo de control. Un análisis especial de unos 30 000 participantes del PLCO, con edad e historial semejantes de tabaquismo a los de la población de participantes del NLST, mostró que no había beneficio alguno en la mortalidad por cáncer de pulmón en quienes habían recibido radiografías de pecho. Un análisis completo del estudio PLCO se publicó en 2012; también mostró que no había beneficio en cuanto a la mortalidad por cáncer de pulmón para los participantes del grupo de radiografía de pecho del estudio. -
¿Qué otras preguntas recibirán una respuesta como resultado del NLST?
Los resultados del NLST publicados en 2011 en la revista New England Journal of Medicine (y actualizados el 15 de noviembre de 2013 en la revista Cancer) son los principales hallazgos. Sin embargo, los datos del NLST seguirán siendo analizados por los investigadores del NLST y por otros. Algunas preguntas importantes que se han presentado, o que se presentarán en el futuro al usarse los datos del NLST, son las siguientes:- ¿Qué recursos médicos se usan cuando los exámenes de detección con TC o con radiografía de pecho son positivos en personas con alto riesgo de cáncer de pulmón?
- ¿Cuál es la rentabilidad general de exámenes de detección con TC en la medida de investigación más comúnmente aceptada de servicios médicos: dólares por año de vida ajustados en función de la calidad?
- ¿Cómo afectan los exámenes selectivos de detección de cáncer de pulmón la calidad de vida de una persona en general, cuando el resultado de las pruebas es positivo y cuando la prueba determina que la persona tiene cáncer de pulmón?
- ¿Cómo influyen los exámenes selectivos de detección de cáncer de pulmón en la conducta y creencias relacionadas con fumar tanto a corto como a largo plazo?
- ¿Qué biomarcadores iniciales para cáncer de pulmón en un grupo de alto riesgo de cáncer de pulmón pueden ser validados del archivo asociado de bioespecímenes (sangre, esputo, orina)? Es posible obtener también otro tipo de información, tal como mutaciones de líneas germinales (hereditarias) que puedan predecir un mayor riesgo de cáncer de pulmón, o mutaciones somáticas (no hereditarias) en las muestras archivadas de cáncer de pulmón asociadas con resultados del cáncer.
- ¿En qué medida la TC de baja dosis detecta tumores de crecimiento lento, que no ponen la vida en peligro (sobrediagnóstico)?
- Se puede encontrar una lista de más publicaciones que utilizan los datos del NLST en https://biometry.nci.nih.gov/cdas/nlst/pubs_projects/browse/publications.
Antecedentes del estudio
-
¿Por qué era necesario este estudio?
Los cánceres de pulmón, que en su gran mayoría son causados por fumar cigarrillos, son la causa principal de muertes relacionadas con cáncer en EE. UU. Se estima que, en 2013, esta enfermedad cobre 159 480 vidas. El cáncer de pulmón mata a más gente que los cánceres de seno, de próstata y de colon combinados. En EE. UU. hay más de 94 millones de fumadores y ex-fumadores, muchos de los cuales tienen un alto riesgo de padecer cáncer de pulmón.La mayoría de los cánceres de pulmón se detectan cuando causan síntomas. Para cuando se diagnostica el cáncer de pulmón, con frecuencia, la enfermedad ya se ha extendido fuera del pulmón. Por esto, los investigadores han buscado concebir métodos para detectar el cáncer de pulmón antes de que los síntomas sean evidentes. La TC espiral, una tecnología introducida en los años noventa, puede detectar tumores de menos de un centímetro (cm), o 0,4 pulgadas, mientras que la radiografía de pecho detecta tumores de 1cm a 2 cm (0,4 a 0,8 pulgadas). A veces, se ha planteado la hipótesis de que cuanto menor es el tumor, mayor es la posibilidad de supervivencia a largo plazo. Sin embargo, en otros estudios aleatorizados, los exámenes de detección con radiografías de pecho no han mostrado que reducen las muertes por cáncer de pulmón, a pesar de que aumentan la detección de tumores pequeños. El NLST, al tener un gran número de participantes en un estudio aleatorizado, pudo brindar la evidencia necesaria para determinar si las exploraciones con TC espiral de baja dosis son mejores que las radiografías de pecho para ayudar a reducir la posibilidad de una persona que muera por cáncer de pulmón.
-
¿Cómo funcionan los exámenes selectivos de detección de pulmón?
Una radiografía de pecho produce una imagen de los órganos que comprende el pecho de una persona. Durante este procedimiento, la persona está de pie presionando con su pecho en una placa fotográfica, con las manos en las caderas y los codos empujando hacia adelante. Mientras que la persona retiene el aire por menos de un segundo, un haz de rayos X pasa a través de su pecho hasta la placa fotográfica una sola vez, lo cual crea una imagen. Cuando se procesa, la imagen es una imagen bidimensional de los pulmones.La TC espiral de baja dosis usa rayos X para explorar todo el tórax en unos 7 a 15 segundos mientras la persona retiene una sola vez el aire por un tiempo. El escáner de TC gira alrededor de la persona que se encuentra acostada en una mesa a medida que la mesa pasa por el centro del escáner. Una computadora crea imágenes de la información de los rayos X que proviene del escáner y luego ensambla esas imágenes en una serie de cortes bidimensionales del pulmón a intervalos muy pequeños de modo que se pueden identificar mayores detalles dentro de los órganos del pecho. En el NLST, se usaron cuatro marcas diferentes de máquinas.
-
¿Qué sucedió durante el estudio?
- Los participantes hablaron del estudio con el personal del NLST y se determinó si eran elegibles para participar.
- Los participantes leyeron y firmaron el formulario de consentimiento donde se explicaba en detalle el NLST, incluso los riesgos y los beneficios.
- Los participantes fueron asignados aleatoriamente (al azar) para recibir radiografías de pecho o exploraciones con tomografía computarizada y se les ofreció el mismo tipo de evaluación cada año por tres años.
- Expertos radiólogos revisaron las radiografías o las exploraciones con TC. Los resultados de las pruebas se enviaron por correo a los participantes y a sus médicos, quienes determinaron si era necesario hacerse pruebas de seguimiento.
- Se pidió a los participantes que actualizaran la información sobre su salud periódicamente durante siete años.
- Algunos centros de evaluación del NLST tomaron muestras de sangre, de orina o de esputo (flema) de los participantes para estudios futuros sobre cáncer de pulmón. De algunos participantes se obtuvieron también muestras de cáncer de pulmón y de tejido pulmonar normal que se extrajeron en cirugías. Estas muestras, también llamadas bioespecímenes, serán usadas en investigaciones futuras para buscar biomarcadores que algún día puedan ayudar a los médicos a detectar y diagnosticar mejor el cáncer de pulmón.
- Durante el estudio, se animó a los participantes fumadores que dejaran de fumar y, si lo deseaban, se les recomendaban recursos para dejar de fumar. No era necesario que dejaran de fumar para participar en el estudio.
-
¿Qué pasó si el resultado del examen de detección era positivo?
A los participantes con pruebas positivas de detección (un resultado positivo significa que mostraba una anomalía que podía ser cancerosa), los centros del estudio notificaban a los participantes y a sus médicos de atención primaria. Dependiendo del tipo de anomalías observadas en el examen selectivo de detección, se recomendaba la realización de una evaluación adicional de diagnóstico. Si se solicitaba, se ofrecían nombres de expertos en diagnóstico y en cáncer, pero la decisión sobre evaluaciones ulteriores dependía de los participantes y de sus médicos. Los exámenes de seguimiento después de un resultado positivo de detección podían llevarse a cabo en el centro del estudio si los participantes y sus médicos así lo deseaban. -
¿Quién pagó por los exámenes selectivos de detección?
Las personas que participaban en el estudio recibieron gratuitamente exámenes selectivos de detección con TC espiral de baja dosis o con radiografía de pecho de la siguiente manera:- Los costos de cualquier otra evaluación de diagnóstico o de tratamiento para cáncer de pulmón o por cualquier otro padecimiento médico se facturaban a los participantes de la misma forma como si estos no fueran parte del estudio. Los planes de seguro médico de los participantes pagaron los diagnósticos y tratamientos de acuerdo a las pólizas correspondientes. Los participantes que no tenían seguro médico eran derivados a recursos de su localidad para recibir las evaluaciones necesarias.
- Además de las TC espirales de baja dosis y de las radiografías de pecho que se realizaban en todos los centros, algunos centros del NLST también obtuvieron muestras de sangre, de orina o de esputo para estudios futuros de cáncer de pulmón. Estos procedimientos se hicieron en forma gratuita.
Acerca de los exámenes selectivos de detección de cáncer de pulmón
-
¿Cuáles son algunos de los posibles riesgos de los exámenes selectivos de detección para cáncer de pulmón?
Estudios recientes muestran que de 20 a 60% de las exploraciones de detección para cáncer de pulmón hechas con TC, administradas a fumadores y a ex-fumadores, muestran anomalías. La mayoría de estas anomalías no son cáncer de pulmón, son resultados positivos falsos. Sin embargo, estas anomalías, —cicatrices por fumar, zonas de inflamación u otros estados no cancerosos— pueden simular un cáncer de pulmón en la exploración y requerir pruebas adicionales. Estos estudios pueden causar ansiedad en el participante o pueden llevar a que se realicen biopsias o cirugías innecesarias.La biopsia de pulmón, un procedimiento potencialmente riesgoso, implica extirpar una pequeña cantidad de tejido, ya sea por medio de un endoscopio que se hace pasar por la tráquea (lo que se llama broncoscopia) o por medio de una aguja a través de la pared del tórax (llamada biopsia pulmonar percutánea). Aunque ocurren con muy poca frecuencia, las posibles complicaciones de las biopsias pueden ser el colapso parcial del pulmón, sangrado, infección, dolor y molestia.
Según el tamaño y la localización de la anomalía encontrada, puede ser necesario hacer una cirugía de tórax para obtener una muestra más grande de biopsia. Los dos procedimientos quirúrgicos más comunes son la toracoscopia y la toracotomía. La toracoscopia consiste en hacer tres incisiones pequeñas en el pecho. Una de las aberturas se usa para introducir una pequeña cámara, y las otras para introducir los instrumentos quirúrgicos. La toracotomía es una cirugía mayor que produce una gran incisión y por lo general es más dolorosa, requiere más tiempo de recuperación y es más peligrosa para las personas con enfermedades pulmonares o cardiacas, lo cual tiende a ser común en fumadores o en ex-fumadores.
Además, algunos estudios sugieren que los exámenes de detección de cáncer de pulmón tanto con TC como con radiografía de pecho pueden detectar pequeños tumores que nunca pondrían la vida en peligro. Este fenómeno, llamado sobrediagnóstico (vea definiciones a continuación), expone a algunas personas que reciben estos exámenes selectivos de detección al riesgo de tener que someterse a biopsias diagnósticas innecesarias o a cirugías adicionales, así como a tratamientos innecesarios para cáncer, tales como quimioterapia o radioterapia.
El 9 de diciembre de 2013, los autores del NLST y otros publicaron en JAMA Internal Medicine (doi:10.1001/jamainternmed.2013.12738) un resultado relacionado con el sobrediagnóstico, a partir de un análisis detallado de los resultados principales del NLST. Se concentraron, en particular, en el hecho de que el examen de detección puede detectar tumores de crecimiento lento, que de no ser detectados podrían no causar síntomas clínicos, dando como resultado el sobrediagnóstico. Los casos de sobrediagnóstico representan un perjuicio potencial del examen de detección porque generan costos adicionales, ansiedad y morbilidad asociada con el tratamiento del cáncer.
Los autores calcularon dos mediciones para el sobrediagnóstico: la probabilidad de que un cáncer de pulmón detectado por el examen con TC de baja dosis sea un caso de sobrediagnóstico, definido éste como el número excesivo de cánceres de pulmón detectados por TC de baja dosis divido por todos los cánceres de pulmón detectados con el examen de detección en el grupo de TC de baja dosis; y el número de casos considerados como sobrediagnóstico relativo al número de personas que deben realizarse el examen de detección para prevenir una muerte por cáncer de pulmón.
Al reportar los resultados del seguimiento hecho a 1089 casos de cáncer de pulmón en el grupo de TC de baja dosis y a 969 casos en el grupo de la radiografía de pecho del NLST, los investigadores descubrieron lo siguiente:
- Existía un 18,5 por ciento de probabilidad de que cualquier cáncer de pulmón detectado por el examen con la TC de baja dosis fuera un sobrediagnóstico
- Había un 22,5 por ciento de probabilidad de que un cáncer de pulmón de células no pequeñas (la forma más común de esta enfermedad) detectado con la TC de baja dosis fuera un sobrediagnóstico
- El número de casos de sobrediagnóstico encontrados entre los 320 participantes que necesitarían realizarse el examen de detección en el NLST para prevenir una muerte por cáncer de pulmón fue de 1,38
Los autores concluyeron que aproximadamente 18 por ciento de todos los cánceres de pulmón detectados por la TC de baja dosis en el NLST parecían ser de crecimiento lento y que el sobrediagnóstico debe tenerse en cuenta al describir los riesgos del examen de detección con TC de baja dosis para el cáncer de pulmón. Sin embargo, los autores también indicaron que es probable que estas cifras cambien a medida que se siga haciendo el seguimiento a estos casos y, por lo tanto, pueden representar un límite superior para los cálculos de sobrediagnóstico.
-
¿Por qué se usa la mortalidad como medida de efectividad de un examen selectivo de detección? ¿Por qué no se usa la supervivencia de casos?
La mortalidad se refiere al número de muertes debidas a la enfermedad en toda la población evaluada. Supervivencia de casos se refiere únicamente al número de personas con la enfermedad que siguen vivos en un momento determinado después del diagnóstico.Los cambios en los índices de mortalidad por cáncer de pulmón (índices de muerte por cáncer de pulmón) son la medida aceptada de efectividad de exámenes de detección. La razón principal por la que no puede usarse la supervivencia de casos para determinar la efectividad de los exámenes de detección es que no toma en cuenta algunos sesgos específicos que afectan su medida. Estos sesgos son el de ventaja por hacerse el diagnóstico a tiempo, el de duración y el de sobrediagnóstico.
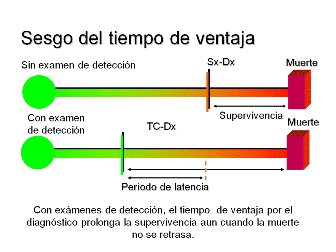
Los exámenes selectivos de detección se realizan en gente obviamente sana que no tiene síntomas de cáncer. Si el examen detecta un cáncer, se avanza en el tiempo de diagnóstico (se hace antes). El tiempo entre un diagnóstico obtenido por un examen de detección y la muerte va a ser más largo solo debido a este diagnóstico a tiempo, aun cuando la detección en última instancia no cambia el momento de la muerte. Esto se llama sesgo por hacerse el diagnóstico a tiempo.
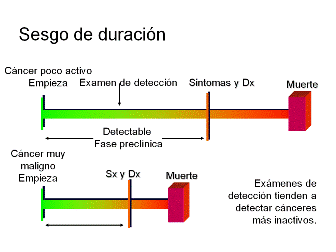
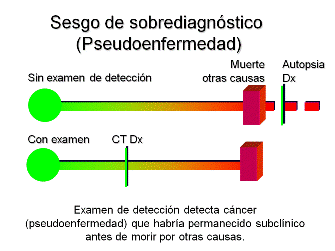
En segundo lugar, estudios de otros tipos de cáncer muestran que los exámenes selectivos de detección tienden a detectar cánceres de crecimiento más lento y que pueden no ser útiles con cánceres que crecen muy rápido. Esto se llama sesgo de duración. Los cánceres detectados por exámenes de detección pueden ser menos malignos y de crecimiento más lento que los que se detectan por sus síntomas lo cual haría que los exámenes selectivos de detección parezcan como que prolongan la vida, cuando lo único que hacen es detectar los cánceres que son menos mortales. Un extremo de esta tendencia es el sesgo de sobrediagnóstico, en el cual el tumor detectado por exámenes selectivos de detección tiene rasgos patológicos de malignidad, pero crece con tanta lentitud que puede nunca causar la muerte.
Las medidas de supervivencia de casos no pueden ajustarse para los sesgos de ventaja por hacerse el diagnóstico a tiempo, de duración y de sobrediagnóstico y pueden sobreestimar los beneficios de los exámenes selectivos de detección. Mostrar una disminución en número de muertes por cáncer de pulmón entre quienes fueron evaluados con exámenes selectivos de detección versus quienes no lo fueron (o que recibieron un examen selectivo de detección distinto) por medio de un estudio aleatorizado proporciona evidencia definitiva de los beneficios de los exámenes selectivos de detección y evita los sesgos de ventaja por hacerse el diagnóstico a tiempo, de duración y de sobrediagnóstico.
-
Definición de términos
- Sesgo de ventaja por hacerse el diagnóstico a tiempo: la supervivencia específica al cáncer de pulmón se mide desde el momento en que se diagnostica (Dx) el cáncer de pulmón hasta el momento de la muerte. Si un cáncer de pulmón se detecta mediante exámenes selectivos de detección antes que aparezcan los síntomas (Sx), entonces la ventaja de tiempo en el diagnóstico es igual al periodo de tiempo entre la detección por examen selectivo de detección y el momento cuando hubiesen aparecido los primeros signos o síntomas. Aun cuando el tratamiento precoz no tuviese ningún beneficio, la supervivencia de las personas que se sometieron a exámenes selectivos de detección sería más larga simplemente por la adición del tiempo de ventaja. Para ser beneficiosos, los exámenes selectivos de detección deberán detectar la enfermedad antes de que aparezcan signos o síntomas y deben dar como resultado una disminución de la mortalidad.
-
- El sesgo de duración se refiere a la tendencia del examen selectivo de detección para detectar cánceres que tardan más en hacerse sintomáticos; por lo tanto, cánceres de menor malignidad y de crecimiento más lento. No todos los cánceres tienen el mismo comportamiento: algunos son muy malignos, mientras que otros crecen más lentamente. Los cánceres que crecen despacio son más fáciles de detectar porque tienen un período pre-sintomático más largo durante el cual son detectables. De esta manera, el examen selectivo de detección detecta cánceres de crecimiento más lento. La supervivencia en pacientes con cánceres detectados por medio de exámenes selectivos de detección es más larga en parte porque los cánceres detectados son menos malignos. La mejor supervivencia no puede atribuirse en una forma correcta al tratamiento precoz.
- El sesgo de sobrediagnóstico es una forma extrema del sesgo de duración en el cual el examen selectivo de detección detecta un cáncer de pulmón que no es mortal: se comporta como un proceso benigno y no resulta en la muerte del individuo. Este proceso benigno, a veces llamado pseudoenfermedad es un cáncer con el que uno muere y no del que uno muere. Parece cáncer tanto a simple vista como al microscopio, pero no tiene potencial para causar la muerte. Cuando un examen selectivo de detección detecta este tipo de cáncer, parece haber sido tratado de manera satisfactoria, y hace que el examen selectivo de detección parezca efectivo, cuando en realidad el examen detectó algo que no era mortal.
-
- Supervivencia se refiere al número de personas que siguen vivas en un cierto punto de tiempo relativo al diagnóstico. Por ejemplo, un índice de supervivencia de 5 años de 60% significa que 60% de las personas estarán vivas cinco años después del diagnóstico. La supervivencia es la medida más importante usada para comparar tipos diferentes de tratamientos entre sí. Personas con la misma enfermedad y con la misma gravedad son tratadas con sustancias diferentes (o en formas diferentes); su supervivencia se mide para determinar cuál de los tratamientos se asocia con una supervivencia más larga.
- Mortalidad se refiere al número de muertes por la enfermedad dentro de la población evaluada:
# de muertes
# general de individuos evaluados con exámenes selectivos de detección
- Índice de letalidad se refiere al número de muertes por la enfermedad dentro de la población que tiene la enfermedad:
# de muertes
# de individuos con cáncer de pulmón
El índice de letalidad no puede usarse para medir la efectividad de los exámenes selectivos de detección ya que no toma en cuenta los sesgos de los mismos.
- Cura: se define generalmente como supervivencia a 5 años. Este es un término impreciso que es muy confuso para el público lego. Frecuentemente se malinterpreta como si significara estar libre de cáncer en forma permanente.
###
Más información sobre el cáncer de pulmón y los exámenes selectivos de detección se encuentra en http://www.cancer.gov/espanol/tipos/pulmon.