Gliomas infantiles (incluso astrocitomas)
Los gliomas son un grupo de tumores que surgen de las células neurogliales del sistema nervioso central (encéfalo y médula espinal). Las células neurogliales sustentan y protegen las células nerviosas del encéfalo (neuronas). Estas células mantienen las células nerviosas en su lugar, les aportan alimentos y oxígeno y las protegen de enfermedades, como infecciones. Los gliomas se forman en cualquier parte del sistema nervioso central (SNC) y pueden ser de grado bajo o grado alto.
En las células neurogliales y las células nerviosas también se originan otros tipos de tumores. Los tumores neuronales son tumores raros formados por células nerviosas. Los tumores glioneuronales son una combinación de células nerviosas y células neurogliales. Los tumores neuronales y glioneuronales son tumores raros de grado bajo, cuyo tratamiento es igual al de los gliomas.
Si bien el cáncer es infrecuente en niños, los tumores de encéfalo (tumores cerebrales) son el segundo tipo más común de cáncer infantil, después de la leucemia.
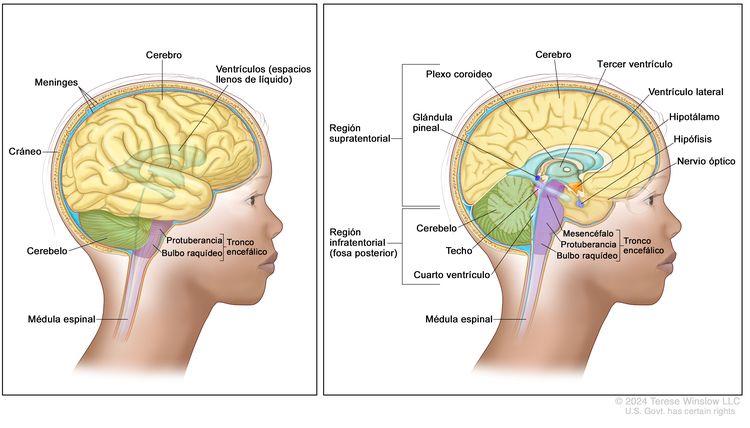
Los gliomas son más frecuentes en las siguientes partes del SNC:
- Cerebro. Porción más grande del encéfalo, ubicada en la parte superior de la cabeza. El cerebro controla el pensamiento, el aprendizaje, la resolución de problemas, las emociones, el habla, la lectura, la escritura y el movimiento voluntario.
- Cerebelo. Porción posterior e inferior del encéfalo (cerca de la mitad de la parte de atrás de la cabeza). El cerebelo controla el movimiento voluntario, el equilibrio y la postura.
- Tronco encefálico. Parte del encéfalo que se conecta con la médula espinal. El tronco encefálico se encuentra en la porción inferior del encéfalo (justo encima de la nuca). Controla la respiración y la frecuencia cardíaca, así como los nervios y músculos que se usan para ver, oír, caminar, hablar y comer.
- Hipotálamo. Área que está en el medio de la base del encéfalo. Controla la temperatura del cuerpo, el hambre y la sed.
- Vía visual u óptica. Grupo de nervios que conectan el ojo con el encéfalo.
- Médula espinal. Columna de tejido nervioso que se extiende desde el tronco encefálico y baja por la mitad de la espalda. Está cubierta por tres capas delgadas de tejido que se llaman membranas. La médula espinal y las membranas están rodeadas por las vértebras (huesos de la columna vertebral). Los nervios de la médula espinal transmiten mensajes entre el encéfalo y el resto del cuerpo; por ejemplo, una señal del encéfalo que hace que los músculos se muevan o un mensaje desde la piel al encéfalo para sentir el tacto.
Tipos de gliomas, tumores neuronales y glioneuronales
El astrocitoma es el tipo más común de glioma que se diagnostica en los niños. Comienza en un tipo de célula neuroglial (astrocito) que tiene forma de estrella. Los astrocitomas se forman en cualquier parte del sistema nervioso central.
El glioma de la vía óptica es un tipo de glioma de grado bajo (crecimiento lento) que se presenta en niños con una afección genética llamada neurofibromatosis de tipo 1 (NF1).
Hay muchos tipos de gliomas, astrocitomas, tumores neuronales y tumores glioneuronales, como los siguientes:
- Glioma difuso de grado alto de tipo pediátrico.
- Glioma hemisférico de tipo infantil (de lactantes).
- Glioma difuso de grado bajo.
- Astrocitoma difuso.
- Astrocitoma pilocítico.
- Astrocitoma de grado alto con características piloides.
- Xantoastrocitoma pleomórfico.
- Astrocitoma subependimario de células gigantes.
- Ganglioglioma.
- Ganglioglioma desmoplásico infantil o astrocitoma desmoplásico infantil (de lactantes).
- Tumor neuroepitelial disembrioplásico.
El glioma pontino intrínseco difuso (GPID o DIPG) es un tipo de glioma de grado alto que se forma en el tronco encefálico y se presenta con mayor frecuencia en los niños. Para obtener más información, consulte Glioma pontino intrínseco difuso.
El ependimoma es otro tipo de tumor que a veces se forma a partir de las células neurogliales, pero cuyo tratamiento es diferente al de los gliomas. Para obtener más información, consulte Ependimoma infantil.
Causas y factores de riesgo de los gliomas infantiles
La causa de los gliomas son ciertos cambios en el funcionamiento de las células neurogliales que afectan en especial el desarrollo y la división celular. A menudo, se desconoce la causa exacta de los cambios celulares que conducen al glioma. Para obtener más información sobre cómo se forma el cáncer, consulte ¿Qué es el cáncer?
Un factor de riesgo es cualquier cosa que aumenta la probabilidad de presentar una enfermedad. No todos los niños con factores de riesgo tendrán un glioma. Además, es posible que algunos niños sin factores de riesgo conocidos lo presenten. Los trastornos genéticos hereditarios que pueden ser factores de riesgo del glioma son los siguientes:
Consulte con el médico de su niño si piensa que está en riesgo de tener un glioma.
Síntomas de los gliomas infantiles
Los síntomas de los gliomas infantiles dependen de los siguientes factores:
- Sitio donde se formó el tumor dentro del encéfalo o la médula espinal.
- Tamaño del tumor.
- Rapidez con la que crece el tumor.
- Edad y desarrollo del niño.
Algunos tumores no causan síntomas, mientras que otros sí; esto depende de su ubicación en el sistema nervioso central. Es importante consultar con el médico si su niño presenta alguno de los siguientes síntomas:
- Dolor de cabeza por la mañana, o dolor de cabeza que desaparece después de vomitar.
- Náuseas y vómitos.
- Problemas para ver, escuchar o hablar.
- Pérdida del equilibrio y dificultad para caminar.
- Deterioro de la escritura o habla lenta.
- Debilidad o cambio en la sensibilidad de un lado del cuerpo.
- Somnolencia fuera de lo común.
- Mayor o menor energía que la habitual.
- Cambios de personalidad o comportamiento.
- Convulsiones.
- Pérdida o aumento de peso sin razón conocida.
- Aumento del tamaño de la cabeza (en los lactantes).
Es posible que otras afecciones que no son gliomas infantiles causen estos síntomas. La única manera de saberlo es mediante una consulta médica.
Pruebas para diagnosticar los gliomas infantiles
Si su niño presenta síntomas que indican un posible tumor del sistema nervioso central, como el glioma, el médico deberá determinar si estos síntomas se deben a un cáncer o a otra afección. Le preguntará cuándo empezaron los síntomas y cuán a menudo se presentan. En la consulta médica también le preguntarán sobre la historia médica familiar y los antecedentes médicos personales del niño y le harán un examen físico, incluso un examen neurológico. A partir de estos resultados, es posible que el equipo médico indique pruebas diagnósticas para determinar si su hijo tiene un tumor del sistema nervioso central.
Las siguientes pruebas se usan para el diagnóstico de gliomas, tumores neuronales o tumores glioneuronales. Los resultados de estos procedimientos también ayudarán a planificar el tratamiento.
Imágenes por resonancia magnética con gadolinio o sin este
Las imágenes por resonancia magnética (IRM) son un procedimiento en el que se usa un imán, ondas de radio y una computadora para crear una serie de imágenes detalladas del encéfalo y la médula espinal. A veces, se inyecta en una vena una sustancia que se llama gadolinio. El gadolinio se acumula alrededor de las células cancerosas y las hace aparecer más brillantes en la imagen. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN). Quizás se realice una resonancia magnética espectroscópica (IRME) durante la misma prueba de IRM para observar la composición química del tejido del encéfalo.
Prueba inmunohistoquímica
La prueba inmunohistoquímica es un examen de laboratorio en el que se usan anticuerpos para determinar si hay ciertos antígenos (marcadores) en una muestra de tejido de un paciente. Por lo general, los anticuerpos se unen a una enzima o un tinte fluorescente. Una vez que los anticuerpos se unen a un antígeno específico en una muestra de tejido, se activa la enzima o el tinte y se observa el antígeno al microscopio. Este tipo de prueba se usa para diagnosticar el cáncer y diferenciarlo de otros tipos de cáncer. La prueba MIB-1 es un tipo de prueba inmunohistoquímica que se usa para verificar si el tejido del tumor tiene un antígeno que se llama MIB-1. Esto permite observar la rapidez con la que el tumor crece.
Prueba molecular
La prueba molecular sirve para identificar ciertos genes, proteínas u otras moléculas en una muestra de tejido, sangre o médula ósea. También se usan pruebas moleculares para comprobar si hay ciertos cambios en un gen o cromosoma que causen o influyan en la presentación de un tumor de encéfalo. La prueba molecular se usa para planificar el tratamiento, saber si este es eficaz o establecer el pronóstico.
La Iniciativa de Caracterización Molecular ofrece pruebas moleculares gratuitas para niños, adolescentes y jóvenes con ciertos tipos de cáncer recién diagnosticado. El programa está disponible a través de la Iniciativa de Datos sobre el Cáncer Infantil del Instituto Nacional del Cáncer (NCI). Para obtener más información en inglés, consulte About the Molecular Characterization Initiative (Información sobre la Iniciativa de Caracterización Molecular).
Cirugía para diagnosticar y tal vez extirpar gliomas
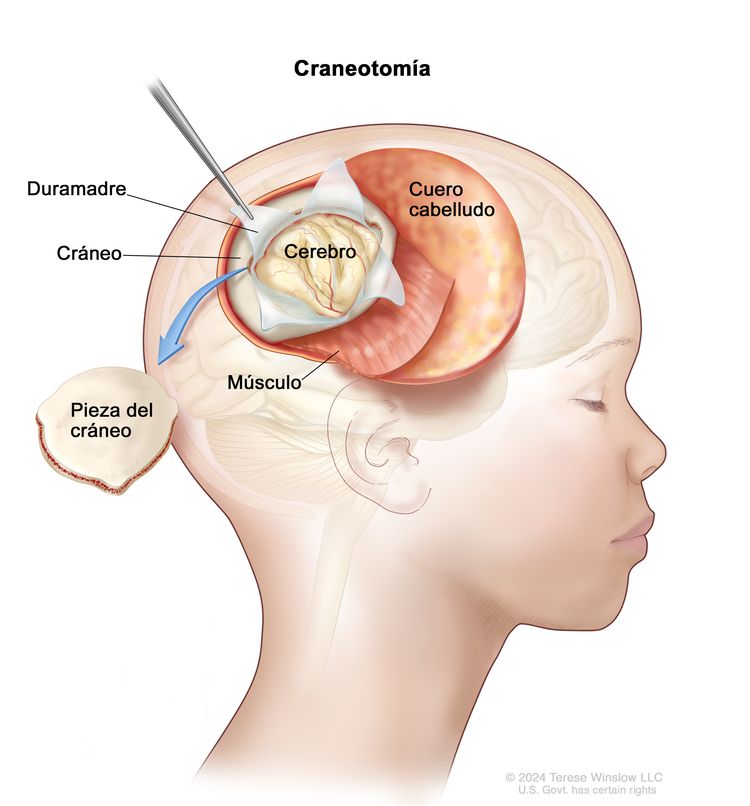
Es posible que su hijo se someta a una cirugía para diagnosticar o extirpar todo el glioma o parte de este. Durante la cirugía, el cirujano extrae una pieza del cráneo para crear un orificio y extirpar el tumor. A veces, se usan pruebas de diagnóstico por imágenes durante el procedimiento para ayudar al cirujano a localizar el tumor y extirparlo. Un patólogo examinará el tumor al microscopio. Si se encuentran células cancerosas, el cirujano extirpará la mayor cantidad de tumor que sea posible de manera segura durante la misma cirugía. La pieza de cráneo por lo general se vuelve a colocar en su sitio después del procedimiento.
Algunas veces, los tumores se forman en lugares donde resulta difícil extirparlos. Si quitar el tumor puede causar problemas físicos, emocionales o de aprendizaje, se hace una biopsia seguida de tratamiento adicional.
Los niños con una afección genética rara llamada neurofibromatosis de tipo 1 están en riesgo de presentar un glioma de grado bajo llamado glioma de la vía óptica que se forma en el área del encéfalo que controla la visión. Es posible que estos niños no necesiten una biopsia para diagnosticar el tumor. Además, si el tumor no crece y no produce síntomas, tal vez la cirugía para extirparlo no sea necesaria.
En busca de una segunda opinión
Quizás usted quiera una segunda opinión para confirmar el diagnóstico del niño y el plan de tratamiento. Para esto, necesitará los resultados de las pruebas y los informes del primer médico a fin de compartirlos con el profesional médico a quien usted vaya a pedir una segunda opinión. Durante la cita para obtener una segunda opinión, se revisará el informe de patología, las preparaciones de laboratorio y las pruebas por imágenes antes de darle una recomendación. Es posible que esta coincida con las recomendaciones iniciales, se sugieran cambios u otros abordajes, o se le proporcione más información sobre el cáncer de su niño.
Para obtener más información sobre cómo elegir profesionales médicos y obtener una segunda opinión, consulte Búsqueda de tratamiento para el cáncer. Para obtener información sobre profesionales médicos u hospitales que pueden proporcionar una segunda opinión, comuníquese por teléfono, chat o correo electrónico con el Servicio de Información de Cáncer del Instituto Nacional del Cáncer. Para obtener información sobre preguntas que tal vez quiera hacer durante esta cita, consulte Preguntas para el médico sobre el cáncer.
Estadios y grados tumorales de los gliomas infantiles
La estadificación es el proceso que se sigue para determinar la extensión del cáncer en el cuerpo y, a menudo, se usa para planificar el tratamiento y establecer un pronóstico. Si bien no hay un sistema de estadificación para el glioma infantil, al tumor se le asigna un grado. La clasificación tumoral por grados se basa en los criterios de la Organización Mundial de la Salud (OMS).
El grado del tumor es una descripción de cuán anormales se ven las células cancerosas al microscopio, cuán rápido el tumor se podría multiplicar y diseminar dentro del sistema nervioso central y qué tan probable es que el tumor vuelva después del tratamiento.
Hay cuatro grados de gliomas que con mayor frecuencia se agrupan en grado bajo (grados I o II) o grado alto (grados III o IV):
- Gliomas de grado bajo. Crecen de forma lenta y no se diseminan dentro del encéfalo ni la médula espinal. Pero a medida que crecen, presionan las áreas sanas cercanas del encéfalo, lo que afecta el funcionamiento de este órgano. La mayoría de los gliomas de grado bajo son tratables.
- Gliomas de grado alto. Crecen de forma rápida y a menudo se diseminan dentro del encéfalo y la médula espinal, lo que dificulta el tratamiento.
En general, los gliomas infantiles no se diseminan a otras partes del cuerpo.
Gliomas recidivantes
Cuando un glioma vuelve después del tratamiento, se llama glioma recidivante. Es posible que un glioma reaparezca en el mismo lugar que el primer tumor o en otras áreas del encéfalo o la médula espinal. Se harán pruebas para determinar si el cáncer reapareció y, de ser así, en qué lugar. El tipo de tratamiento que se administra para el glioma recidivante depende del lugar del cuerpo donde reaparece.
A veces, un glioma de grado bajo puede volver como un glioma de grado alto. Los gliomas de grado alto a menudo vuelven en un plazo de 3 años, ya sea en el lugar donde comenzó el cáncer o en otro lugar del encéfalo o la médula espinal.
El glioma infantil progresivo es un cáncer que sigue creciendo, se disemina o empeora. La enfermedad progresiva a veces es una señal de que el cáncer ya no responde al tratamiento.
Tipos de tratamiento de los gliomas infantiles
Hay diferentes tipos de tratamiento para los gliomas en la niñez y la adolescencia. El equipo de atención del cáncer le ayudará a decidir el plan de tratamiento para su hijo. Se tendrán en cuenta muchos factores, como el estado general de salud del niño, el grado del tumor y si el cáncer es nuevo o reapareció.
El oncólogo pediatra, un médico que se especializa en tratar el cáncer en la niñez, supervisará el tratamiento. Este profesional trabaja con otros proveedores de atención de la salud expertos en el tratamiento de niños con tumores de encéfalo y que se especializan en ciertos campos de la medicina. Entre estos especialistas, se encuentran los siguientes:
El plan de tratamiento incluirá información sobre el tipo de cáncer, además de las opciones, objetivos, y posibles efectos secundarios del tratamiento. Hablar con el equipo de atención del cáncer antes de comenzar el tratamiento para saber qué sucederá puede ser útil.
Cirugía
La cirugía se usa para diagnosticar y tratar los gliomas infantiles, como se describe en la sección de este resumen Pruebas para diagnosticar los gliomas infantiles. Después de la cirugía, se obtienen imágenes por resonancia magnética (IRM) para comprobar si quedan células cancerosas. Si se encuentran células cancerosas, el tratamiento adicional depende de los siguientes aspectos:
- Sitio donde están las células cancerosas que quedaron.
- Grado del tumor.
- Edad del niño.
Una vez que el médico extirpa todo el cáncer visible, es posible que algunos niños reciban quimioterapia o radioterapia después de la cirugía para destruir cualquier célula cancerosa que haya quedado. El tratamiento que se administra después de la cirugía para disminuir el riesgo de que el cáncer vuelva se llama terapia adyuvante.
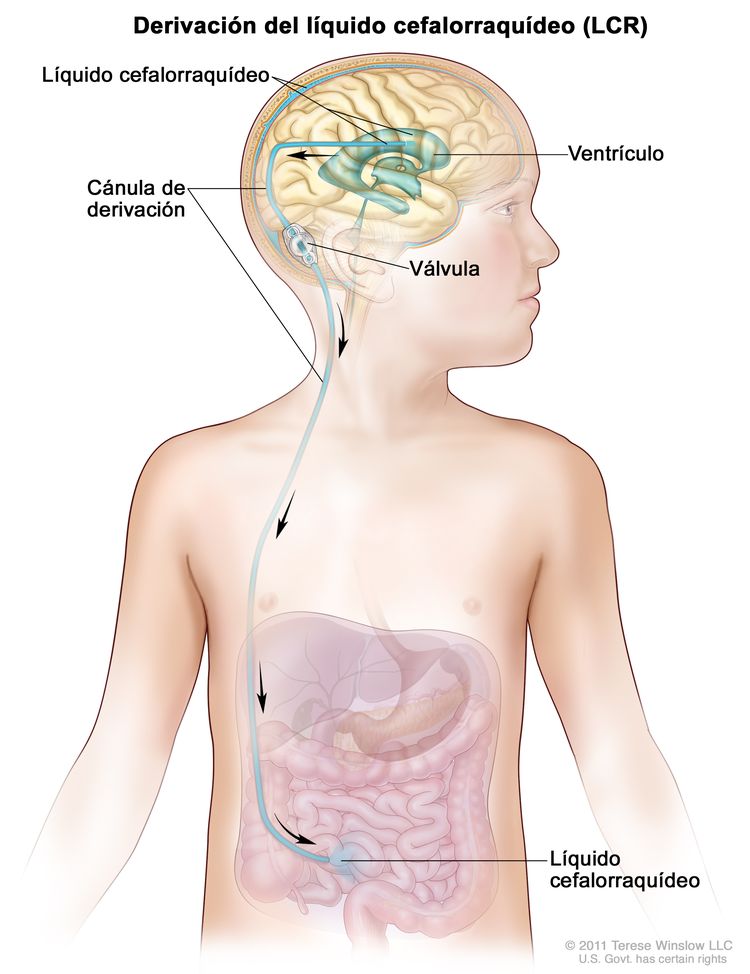
A veces, los niños con un glioma tienen aumento de líquido alrededor del encéfalo o la médula espinal. Quizás necesiten someterse a cirugía para que se coloque una derivación (tubo largo y delgado) en un ventrículo (espacio lleno de líquido) del encéfalo y se introduzca por debajo de la piel hasta otra parte del cuerpo, por lo general, el abdomen. La derivación permite que el exceso de líquido salga del encéfalo y se absorba en otro lugar del cuerpo. Esto disminuye la cantidad de líquido y la presión en el encéfalo o la médula espinal. Este proceso se llama derivación del líquido cefalorraquídeo (LCR).
Observación
La observación es el control atento de la afección de una persona sin administrar ningún tratamiento nuevo o adicional, hasta que se presenten signos o síntomas, o estos cambien. La observación se usa en los siguientes casos:
- Cuando no hay síntomas, como en los niños con neurofibromatosis de tipo 1.
- Cuando el tumor es pequeño y se encuentra mientras se diagnostica o trata otro problema de salud en el niño.
- Después de extirpar el tumor mediante cirugía, hasta que surjan signos y síntomas o estos cambien.
Quimioterapia
En la quimioterapia, se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Se puede administrar sola o con otros tratamientos, como la radioterapia.
Los medicamentos de quimioterapia para tratar un glioma, se toman por boca o se inyectan en una vena. Cuando se administran de esta forma, ingresan al torrente sanguíneo y llegan a las células cancerosas de todo el cuerpo. Los medicamentos que se usan son los siguientes:
Es posible usar combinaciones de estos medicamentos y en ocasiones se administran medicamentos de quimioterapia diferentes a los de esta lista.
Para obtener más información, consulte Quimioterapia para tratar el cáncer.
Radioterapia
En la radioterapia se usan rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que se multipliquen. El glioma, a veces, se trata con radioterapia de haz externo. En este tipo de tratamiento, se usa una máquina que envía la radiación desde el exterior del cuerpo hacia el área con cáncer. Es posible administrar la radioterapia sola o con otros tratamientos, como la quimioterapia.
Algunas formas de administrar radioterapia externa ayudan a evitar que la radiación dañe el tejido sano cercano. Estos tipos de radioterapia son los siguientes:
- Radioterapia conformada. Se usa una computadora a fin de crear una imagen tridimensional (3D) del tumor que sirve para ajustar los haces de radiación a la forma del tumor. Esto permite que una dosis alta de radiación llegue al tumor y cause menos daño al tejido normal que lo rodea.
- Radioterapia de intensidad modulada (RTIM). Se usa una computadora para crear imágenes 3D del tamaño y la forma de un tumor. Se dirigen rayos delgados de radiación de distinta intensidad (fuerza) hacia el tumor desde muchos ángulos.
- Radioterapia estereotáctica. Se usa una máquina que dirige la radiación directo al tumor. Esto causa menos daño al tejido sano cercano. La dosis total de radiación se divide en dosis más pequeñas que se administran durante varios días. Se emplea un marco rígido que se fija al cráneo para mantener la cabeza quieta durante el tratamiento con radiación. Este procedimiento también se llama radiocirugía estereotáctica y radioterapia estereotáxica.
- Radioterapia con haz de protones. Es un tipo de radioterapia externa de alta energía en la que se usan corrientes de protones (partículas minúsculas con carga positiva) para destruir células tumorales. Este tipo de tratamiento disminuye el daño que la radiación causa al tejido sano que rodea un tumor.
La forma en que se administra la radioterapia depende del tipo de tumor y del lugar donde este se formó en el encéfalo o la médula espinal.
La radioterapia dirigida al encéfalo puede afectar el crecimiento y el desarrollo, en especial, de los niños pequeños. En ocasiones, se administra quimioterapia a niños menores de 3 años para retrasar o reducir la necesidad de radioterapia. También es posible retrasar la radioterapia en los pacientes con NF1 debido al aumento del riesgo de un segundo cáncer.
Para obtener más información, consulte Radioterapia de haz externo para el cáncer y Efectos secundarios de la radioterapia.
Terapia dirigida
En la terapia dirigida, se usan medicamentos u otras sustancias que bloquean la acción de enzimas específicas, proteínas y otras moléculas que participan en la multiplicación y diseminación de células cancerosas.
Los medicamentos de terapia dirigida que se usan o están en estudio para tratar el glioma son los siguientes:
Para obtener más información, consulte Terapia dirigida para tratar el cáncer.
Ensayos clínicos
Un ensayo clínico de tratamiento es un estudio de investigación que se hace con el fin de mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para las personas con cáncer. Debido a que el cáncer es poco frecuente en los niños, se debe considerar la participación en un ensayo clínico.
Use el buscador de ensayos clínicos en inglés para encontrar los ensayos clínicos que el NCI patrocina y que aceptan pacientes en este momento. Puede buscar ensayos según el tipo de cáncer, la edad de los participantes y el lugar donde se realizan los ensayos. En algunos ensayos clínicos solo se aceptan pacientes que no comenzaron el tratamiento. Para obtener información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, consulte el portal de Internet ClinicalTrials.gov.
Para obtener más información sobre ensayos clínicos, consulte Información sobre estudios clínicos para pacientes y cuidadores.
Inmunoterapia
La inmunoterapia ayuda al sistema inmunitario a combatir el cáncer.
A continuación, se presentan algunos tratamientos que están en estudio para el glioma:
- Terapia vírica oncolítica.
- Terapia de células T con receptor de antígeno quimérico.
- Medicamentos que bloquean la actividad de PD-1.
Para obtener más información sobre cómo la inmunoterapia combate el cáncer, la forma de administración, los posibles efectos secundarios y otras características de este tratamiento, consulte Inmunoterapia para tratar el cáncer.
Tratamiento de los gliomas infantiles de grado bajo, los astrocitomas, y los tumores neuronales y glioneuronales recién diagnosticados
Los niños con neurofibromatosis de tipo 1 y un tumor del sistema nervioso central, niños con glioma de la vía óptica, o niños cuyo tumor se detectó mediante pruebas por imágenes cuando se examinaba otro problema de salud se pueden someter a vigilancia (observación). Es posible que estos niños no reciban tratamiento hasta que aparezcan o cambien los signos o síntomas, o crezca el tumor.
Los niños con esclerosis tuberosa a veces presentan tumores de grado bajo en el encéfalo, llamados astrocitomas subependimarios de células gigantes (SEGA o ASCG). En ocasiones se usa la terapia dirigida con everólimus o sirólimus en lugar de cirugía para reducir el tamaño de los tumores.
El lugar donde se encuentra el tumor determina el tratamiento de los niños con un diagnóstico de glioma de grado bajo. Por lo general, el primer tratamiento es la cirugía. Después de esta, se realiza una prueba de IRM para ver si quedaron restos del tumor. Si el tumor se extirpó por completo, es posible que no se necesite más tratamiento y se continúe con la observación del niño.
Si queda algún resto del tumor después de la cirugía, el tratamiento incluye las siguientes opciones:
- Observación para los niños que se sometieron a cirugía con el fin de extirpar parte del tumor y en los que se espera que el tumor vuelva a crecer de forma lenta.
- Quimioterapia combinada con radioterapia o sin esta.
- Radioterapia, que a veces incluye radioterapia conformada, radioterapia de intensidad modulada, radioterapia con haz de protones o radioterapia estereotáctica. Se usa cuando el tumor no responde a la quimioterapia o cuando el tumor comienza a crecer de nuevo.
- Terapia dirigida (trametinib y dabrafenib).
- Participación en un ensayo clínico de terapia dirigida (selumetinib) con quimioterapia o sin esta.
Para obtener más información sobre estos tratamientos, consulte Tipos de tratamiento de los gliomas infantiles.
Tratamiento de los gliomas infantiles de grado bajo, los astrocitomas, o los tumores neuronales o glioneuronales progresivos o recidivantes
Los gliomas infantiles, los astrocitomas, o los tumores neuronales o glioneuronales pueden ser progresivos o recidivantes. Casi siempre reaparecen en el área donde se formaron, pero a veces se diseminan a otras áreas del encéfalo. Antes de administrar más tratamiento, se hacen pruebas por imágenes, biopsia o cirugía para determinar la presencia, la dimensión y el grado del cáncer.
El tratamiento de los gliomas infantiles de grado bajo, los astrocitomas, o los tumores neuronales o glioneuronales progresivos o recidivantes incluye las siguientes opciones:
- Segunda cirugía para extirpar el tumor.
- Radioterapia (incluso radioterapia conformada), si no se usó cuando se diagnosticó el tumor por primera vez.
- Quimioterapia, si el tumor progresó o recidivó en un sitio donde no se puede extirpar mediante cirugía.
- Terapia dirigida (bevacizumab) con quimioterapia o sin esta.
- Terapia dirigida (everólimus o sirólimus).
- Terapia dirigida (dabrafenib y trametinib).
Para obtener más información sobre estos tratamientos, consulte Tipos de tratamiento de los gliomas infantiles.
Tratamiento de los gliomas infantiles de grado alto
El tratamiento de los gliomas infantiles de grado alto recién diagnosticados incluye las siguientes opciones:
- Cirugía para extirpar el tumor.
- Radioterapia con quimioterapia o sin esta.
- Participación en un ensayo clínico de terapia dirigida con una combinación de dabrafenib y trametinib después de la radioterapia para tratar el glioma de grado alto recién diagnosticado que tiene mutaciones en el gen BRAF.
- Participación en un ensayo clínico de inmunoterapia.
Para obtener más información sobre estos tratamientos, consulte Tipos de tratamiento de los gliomas infantiles.
Tratamiento de los gliomas infantiles de grado alto recidivantes
El tratamiento de los gliomas infantiles de grado alto recidivantes incluye las siguientes opciones:
- Segunda cirugía según el tipo de tumor, la ubicación y el tiempo transcurrido entre el tratamiento y la recidiva.
- Radioterapia.
- Terapia dirigida (dabrafenib y trametinib).
- Participación en un ensayo clínico de terapia dirigida.
- Participación en un ensayo clínico de inmunoterapia.
Para obtener más información sobre estos tratamientos, consulte Tipos de tratamiento de los gliomas infantiles.
Pronóstico y factores pronósticos de los gliomas infantiles
Si su niño recibe un diagnóstico de glioma es posible que usted tenga preguntas sobre la gravedad del cáncer y la probabilidad que tiene de sobrevivir. El pronóstico es el resultado o la evolución probable de una enfermedad, y depende de muchos factores, como los siguientes:
- Si el tumor es un glioma de grado bajo o grado alto.
- Sitio donde se formó el tumor en el sistema nervioso central y si se diseminó dentro del sistema nervioso central o a otras partes del cuerpo.
- Rapidez con la que crece el tumor.
- Edad del niño.
- Si quedaron células cancerosas después de la cirugía.
- Si hay cambios en ciertos genes, como el gen BRAF.
- Si el niño tiene NF1 o esclerosis tuberosa.
- Si el niño tiene síndrome diencefálico, una afección que retrasa el crecimiento físico.
- Si el glioma recién se diagnosticó o volvió después del tratamiento.
Los niños con glioma de grado bajo, astrocitoma, tumor neuronal o tumor glioneuronal tienen un pronóstico relativamente más favorable cuando es posible extirpar el tumor.
Por otro lado, los niños con un glioma de grado alto tienen un pronóstico precario. Algunos niños diagnosticados con un glioma de grado alto, en particular los lactantes menores de 1 año, en ocasiones tienen tumores con ciertos genes de fusión. Los lactantes con un glioma de grado alto cuyos tumores presentan estos cambios genéticos a veces tienen un pronóstico mejor que los niños mayores con un glioma de grado alto.
Cuando el glioma vuelve después del tratamiento, el pronóstico y el tratamiento dependen del tiempo transcurrido desde el momento en que terminó el tratamiento hasta el momento en que volvió el glioma.
Todas las personas son diferentes, por lo que la respuesta al tratamiento varía mucho. Los miembros del equipo de atención del cáncer que atiende al niño son las personas más capacitadas para hablar con usted sobre el pronóstico.
Efectos secundarios del tumor y el tratamiento
El tumor causa signos o síntomas que a veces comienzan antes del diagnóstico y continúan durante meses o años. Es importante hablar con el médico de su niño acerca de los signos o síntomas del tumor que continúan después del tratamiento.
Para obtener más información sobre los efectos secundarios que comienzan durante el tratamiento para el cáncer, consulte nuestra página sobre efectos secundarios.
Los problemas del tratamiento del cáncer que empiezan a los 6 meses o más después de que terminó el tratamiento, y continúan durante meses o años, se llaman efectos a largo plazo o tardíos. A continuación se mencionan algunos efectos tardíos del tratamiento del cáncer.
- Problemas físicos que afectan los siguientes aspectos:
- Visión, incluso ceguera.
- Vasos sanguíneos.
- Concentraciones hormonales.
- Cambios en el estado de ánimo, los sentimientos, el pensamiento, el aprendizaje o la memoria.
- Segundos cánceres (nuevos tipos de cáncer).
Algunos efectos tardíos se pueden tratar o controlar. Es importante hablar con los médicos sobre los posibles efectos de algunos tratamientos en su niño. Para obtener más información, consulte Efectos tardíos del tratamiento anticanceroso en la niñez.
Atención de seguimiento
A medida que transcurre el tratamiento del niño, se harán pruebas o exámenes de seguimiento, revisiones o controles. Para saber si el tratamiento está funcionando, es posible que se repitan algunas de las pruebas que se usaron para diagnosticar el cáncer. Los resultados sirven para tomar decisiones sobre el tratamiento: continuarlo, interrumpirlo o cambiarlo.
Se realizarán pruebas de IRM con regularidad después de que se termine el tratamiento. Los resultados de las IRM pueden revelar si la afección de su niño cambió o si el glioma volvió. Si los resultados de las IRM muestran una masa en el encéfalo, quizás se realice una biopsia para determinar si la muestra tiene células tumorales muertas o si se están formando células cancerosas nuevas.
Los niños que recibieron radioterapia para tratar un glioma de la vía óptica tienen riesgo de presentar cambios en la visión. Es más probable que estos cambios ocurran dentro de los 2 años posteriores a la radioterapia. El efecto del crecimiento y tratamiento del tumor en la visión del niño se debe vigilar de cerca durante el tratamiento y después de este.
Cómo afrontar el cáncer de su niño
Cuando los niños tienen cáncer, todos los miembros de la familia necesitan de apoyo. Es importante cuidar de uno mismo durante este momento. Busque el apoyo de personas dentro del equipo de tratamiento, su familia y su comunidad.
Recursos relacionados
Para obtener más información sobre el cáncer infantil y otros recursos generales sobre el cáncer, consulte los siguientes enlaces:
La información que se presenta a continuación solo está disponible en inglés:
- Pediatric Brain Tumor Consortium (PBTC) (Consorcio sobre tumores de encéfalo pediátricos)
- CureSearch for Children's Cancer (CureSearch para el cáncer infantil)
- For Survivors and Caregivers (Para sobrevivientes y cuidadores)