Tratamiento del feocromocitoma y paraganglioma (PDQ®)–Versión para pacientes
Información general sobre el feocromocitoma y el paraganglioma
Puntos importantes
- Los feocromocitomas y paragangliomas son tumores poco frecuentes que se originan en el mismo tipo de tejido.
- El feocromocitoma es un tumor poco frecuente que se forma en la médula suprarrenal (el centro de la glándula suprarrenal).
- Los paragangliomas se forman fuera de la glándula suprarrenal.
- Algunas afecciones heredadas y cambios en ciertos genes aumentan el riesgo de presentar un feocromocitoma o un paraganglioma.
- Los signos y síntomas de feocromocitoma y paraganglioma incluyen presión arterial alta y dolor de cabeza.
- Los signos o síntomas del feocromocitoma o el paraganglioma se presentan en cualquier momento o a veces son consecuencia de ciertas situaciones.
- Para diagnosticar el feocromocitoma y el paraganglioma, se utilizan pruebas que examinan la sangre y la orina.
- La orientación genética es parte del plan de tratamiento para los pacientes de feocromocitoma o paraganglioma.
- Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
Los feocromocitomas y paragangliomas son tumores poco frecuentes que se originan en el mismo tipo de tejido.
Los paragangliomas se forman en el tejido nervioso de las glándulas suprarrenales, y cerca de ciertos vasos sanguíneos y nervios. Los paragangliomas que se forman en las glándulas suprarrenales se llaman feocromocitomas. Los paragangliomas que se forman fuera de las glándulas suprarrenales se llaman paragangliomas extrasuprarrenales. En este sumario, los paragangliomas extrasuprarrenales se llaman paragangliomas.
Los feocromocitomas y los paragangliomas a veces son benignos (no cancerosos) o cancerosos.
El feocromocitoma es un tumor poco frecuente que se forma en la médula suprarrenal (el centro de la glándula suprarrenal).
El feocromocitoma se forma en las glándulas suprarrenales. Hay dos glándulas suprarrenales, una encima de cada riñón en la parte posterior y superior del abdomen. Cada glándula suprarrenal tiene dos partes. La capa externa de la glándula suprarrenal es la corteza suprarrenal. El centro de la glándula suprarrenal es la médula suprarrenal.
El feocromocitoma es un tumor poco frecuente de la médula suprarrenal. Por lo habitual, el feocromocitoma afecta una glándula suprarrenal, pero en ocasiones afecta ambas glándulas suprarrenales. A veces, hay más de un tumor en una glándula suprarrenal.
Las glándulas suprarrenales producen hormonas importantes que se llaman catecolaminas. La adrenalina (epinefrina) y la noradrenalina (norepinefrina) son dos tipos de catecolaminas que ayudan a controlar la frecuencia cardíaca, la presión arterial, el azúcar en la sangre y la forma en que el cuerpo reacciona ante la tensión. A veces, un feocromocitoma liberará una cantidad adicional de adrenalina y noradrenalina hacia la sangre y causará signos o síntomas de enfermedad.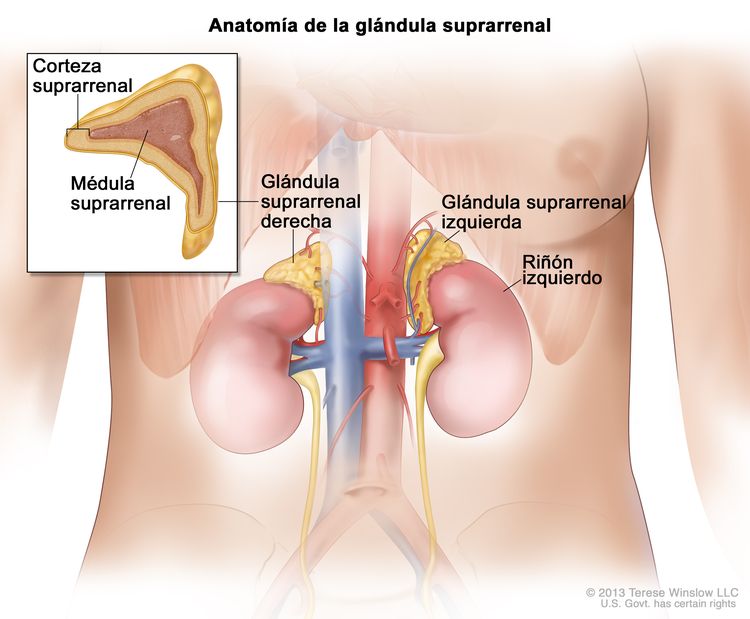
Los paragangliomas se forman fuera de la glándula suprarrenal.
Los paragangliomas son tumores poco frecuentes que se forman cerca de la arteria carótida, a lo largo de las vías nerviosas de la cabeza y el cuello, y en otras partes del cuerpo. Algunos paragangliomas producen una cantidad adicional de las catecolaminas adrenalina y noradrenalina. Es posible que la liberación de estas catecolaminas adicionales hacia la sangre cause signos o síntomas de enfermedad.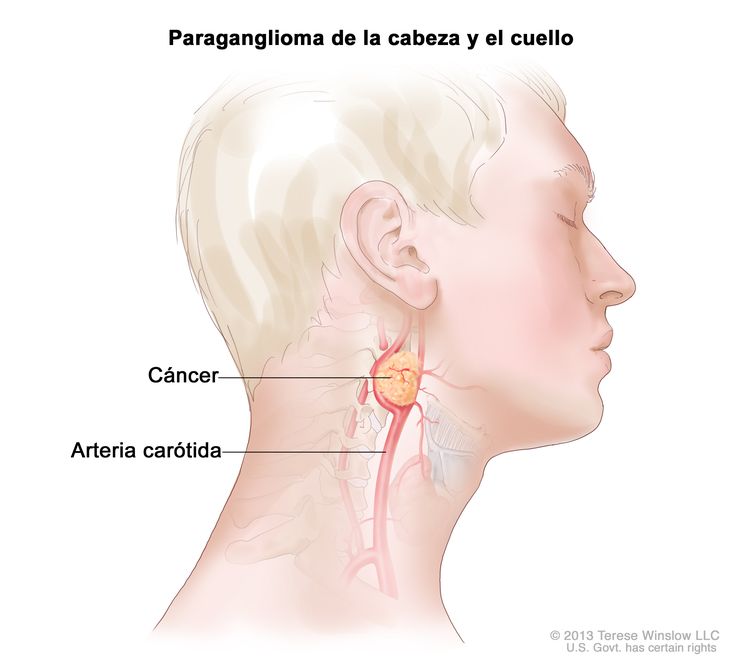
Algunas afecciones heredadas y cambios en ciertos genes aumentan el riesgo de presentar un feocromocitoma o un paraganglioma.
Cualquier cosa que aumenta la probabilidad de tener una enfermedad se llama factor de riesgo. La presencia de un factor de riesgo no significa que enfermará de cáncer; pero la ausencia de factores de riesgo tampoco significa que no enfermará de cáncer. Consulte con su médico si piensa que está en riesgo.
Los siguientes síndromes hereditarios o cambios en los genes aumentan el riesgo de padecer de feocromocitoma o paraganglioma:
- Síndrome de neoplasia endocrina múltiple tipo 2, tipos A y B (NEM2A y NEM2B).
- Síndrome de von Hippel-Lindau (VHL).
- Neurofibromatosis tipo 1 (NF1).
- Síndrome de paraganglioma-feocromocitoma hereditario.
- Leiomiomatosis hereditaria y cáncer de células renales.
- Díada de Carney-Stratakis (paraganglioma y tumores de estroma gastrointestinal [TEGI]).
- Tríada de Carney (paraganglioma, TEGI y condroma pulmonar).
Los signos y síntomas de feocromocitoma y paraganglioma incluyen presión arterial alta y dolor de cabeza.
Algunos tumores no producen más adrenalina o noradrenalina, y no causan signos ni síntomas. Estos tumores se encuentran algunas veces en una masa en el cuello o cuando se realiza una prueba o procedimiento por otra razón. Los signos y síntomas del feocromocitoma o el paraganglioma se presentan cuando se libera demasiada adrenalina o noradrenalina hacia la sangre. El feocromocitoma, el paraganglioma u otras afecciones tal vez causen estos u otros signos y síntomas. Consulte con su médico si presenta algo de lo siguiente:
- Presión arterial alta.
- Dolor de cabeza.
- Mucha sudación sin razón conocida.
- Latidos cardíacos fuertes, rápidos o irregulares.
- Inestabilidad.
- Palidez extrema.
El signo más común es la presión arterial alta y a veces es difícil controlarla. La presión arterial muy alta ocasiona problemas graves de salud como latidos cardíacos irregulares, infarto del miocardio, accidente cerebrovascular o muerte.
Los signos o síntomas del feocromocitoma o el paraganglioma se presentan en cualquier momento o a veces son consecuencia de ciertas situaciones.
Los signos o síntomas del feocromocitoma y paraganglioma a veces se presentan ante una de las siguientes situaciones:
- Actividad física muy enérgica.
- Lesión física o mucha tensión emocional.
- Parto.
- Anestesia.
- Cirugía, como en los procedimientos para extirpar el tumor.
- Consumo de alimentos ricos en tiramina (como vino rojo, chocolate y queso).
Para diagnosticar el feocromocitoma y el paraganglioma, se utilizan pruebas que examinan la sangre y la orina.
Además de preguntar por los antecedentes médicos personales y familiares, y de hacer un examen físico, para detectar signos de enfermedad, como presión arterial alta, es posible que el médico realice las siguientes pruebas y procedimientos.
- Análisis de orina durante 24 horas: prueba para la que se recoge orina durante 24 horas a fin de medir las cantidades de catecolaminas. También se miden las sustancias producidas por la descomposición de catecolaminas. Una cantidad fuera de lo común (más alta o baja que la normal) de una sustancia quizás sea un signo de enfermedad en el órgano o tejido que la elabora. Una cantidad más alta que la normal de ciertas catecolaminas quizás sea un signo de feocromocitoma.
- Estudios de catecolaminas en la sangre: procedimiento por el cual se examina una muestra de sangre para medir las cantidades de ciertas catecolaminas liberadas en esta. También se miden las sustancias producidas por la descomposición de estas catecolaminas. Una cantidad no habitual (mayor o menor de la normal) de una sustancia puede ser signo de enfermedad en el órgano o el tejido que la elabora. Las cantidades mayores a las normales de ciertas catecolaminas pueden ser un signo de un feocromocitoma.
- Tomografía computarizada (TC): procedimiento para el que se toma una serie de imágenes detalladas del interior del cuerpo, como el cuello, el pecho, el abdomen y la pelvis, desde ángulos diferentes. Las imágenes se crean con una computadora conectada a una máquina de rayos X. Se inyecta un tinte en una vena o se ingiere, a fin de que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computarizada, tomografía axial computarizada (TAC) o exploración por TAC.
- Imágenes por resonancia magnética (IRM): procedimiento para el que usan un imán, ondas de radio y una computadora a fin de crear una serie de imágenes detalladas de áreas del interior del cuerpo, como el cuello, el pecho, el abdomen y la pelvis. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN).
La orientación genética es parte del plan de tratamiento para los pacientes de feocromocitoma o paraganglioma.
Todos los pacientes con diagnóstico de feocromocitoma o paraganglioma deberán recibir orientación genética para determinar su riesgo de tener un síndrome heredado y otros cánceres relacionados.
Un asesor genético a menudo recomienda pruebas genéticas para los pacientes con las siguientes características:
- Presentan antecedentes personales o familiares de rasgos relacionados con un síndrome hereditario de feocromocitoma o paraganglioma.
- Tienen tumores en ambas glándulas suprarrenales.
- Tienen más de un tumor en una glándula suprarrenal.
- Presentan signos o síntomas de una liberación excesiva de catecolaminas en la sangre o de paraganglioma maligno (canceroso).
- Se diagnostican antes de los 40 años de edad.
A veces, se recomienda orientación genética para los pacientes de feocromocitoma que tienen las siguientes características:
- Tienen entre 40 y 50 años de edad.
- Tienen un tumor en una glándula suprarrenal.
- No presentan antecedentes personales o familiares de un síndrome hereditario.
Cuando se encuentran cambios en ciertos genes durante las pruebas genéticas, por lo habitual se ofrece a los familiares que tienen riesgo, pero no tienen signos o síntomas, que se sometan a esas pruebas.
No se recomiendan las pruebas genéticas para pacientes mayores de 50 años.
Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
El pronóstico y las opciones de tratamiento dependen de los siguientes aspectos:
Estadios del feocromocitoma y el paraganglioma
Puntos importantes
- Después que se diagnostican un feocromocitoma o un paraganglioma, se realizan pruebas para determinar si el tumor se diseminó hasta otras partes del cuerpo.
- El cáncer se disemina en el cuerpo de tres maneras.
- El cáncer se puede diseminar desde donde comenzó a otras partes del cuerpo.
- El feocromocitoma y el paraganglioma se describen como localizados, regionales o metastásicos.
- Feocromocitoma y paraganglioma localizados
- Feocromocitoma y paraganglioma regionales
- Feocromocitoma y paraganglioma metastásicos
- Es posible que el feocromocitoma y el paraganglioma recidiven (vuelvan) después del tratamiento.
Después que se diagnostican un feocromocitoma o un paraganglioma, se realizan pruebas para determinar si el tumor se diseminó hasta otras partes del cuerpo.
El proceso que se usa para determinar si el cáncer se diseminó a otras partes del cuerpo se llama estadificación. Es importante saber si el cáncer se diseminó a fin de planificar su tratamiento. Para determinar si el tumor se diseminó hasta otras partes del cuerpo se pueden utilizar las siguientes pruebas y procedimientos:
- Tomografía computarizada (TC): procedimiento mediante el cual se toma una serie de imágenes detalladas del interior del cuerpo, como el cuello, el pecho, el abdomen y la pelvis, desde ángulos diferentes. Las imágenes son creadas por una computadora conectada a una máquina de rayos X. Se puede inyectar un tinte en una vena o se ingiere, a fin de que los órganos o los tejidos se destaquen de forma más clara. Se producen imágenes del abdomen y la pelvis para detectar tumores que liberan catecolaminas. Este procedimiento también se llama tomografía computada, tomografía computarizada o tomografía axial computarizada.
- Imágenes por resonancia magnética (IRM): procedimiento para el que usa un imán, ondas de radio y una computadora para crear imágenes detalladas de áreas internas del cuerpo, como el cuello, el pecho, el abdomen y la pelvis. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN).
- Exploración con MIBG: procedimiento que se usa para encontrar tumores neuroendocrinos, como el feocromocitoma y el paraganglioma. Se inyecta en una vena una cantidad muy pequeña de un material radioactivo llamado MIBG, que circula por el torrente sanguíneo. Las células de un tumor neuroendocrino absorben el MIBG y se detectan por medio de un escáner. Las exploraciones se pueden realizar en un período de 1 a 3 días. Se puede administrar una solución de yodo antes y durante la prueba para impedir que la glándula tiroides absorba demasiado MIBG.
- Gammagrafía con octreotida: tipo de gammagrafía con radionúclido que se usa para encontrar ciertos tumores, como los tumores que segregan catecolaminas. Se inyecta en una vena una cantidad muy pequeña de octreotida radiactiva (una hormona que se adhiere a ciertos tumores), que circula por el torrente sanguíneo. La octreotida radiactiva se adhiere al tumor y se usa una cámara especial que detecta la radiactividad para observar la ubicación de los tumores en el cuerpo.
- Tomografía por emisión de positrones (TEP) o tomografía por emisión de positrones con fluorodesoxiglucosa (TEP-FDG): procedimiento para encontrar células de tumores malignos en el cuerpo. Se inyecta en una vena una cantidad pequeña de FDG, un tipo de glucosa (azúcar) radiactiva. El escáner de TEP rota alrededor del cuerpo y toma una imagen de los lugares del cuerpo que usan la glucosa. Las células de tumores malignos se ven más brillantes en la imagen porque son más activas y absorben más glucosa que las células normales. Es posible usar otras sustancias que se adhieren al tumor con el fin de obtener una imagen mejor.
El cáncer se disemina en el cuerpo de tres maneras.
El cáncer se puede diseminar a través del tejido, el sistema linfático y la sangre:
- Tejido. El cáncer se disemina desde donde comenzó y se extiende hacia las áreas cercanas.
- Sistema linfático. El cáncer se disemina desde donde comenzó y entra en el sistema linfático. El cáncer se desplaza a través de los vasos linfáticos a otras partes del cuerpo.
- Sangre. El cáncer se disemina desde donde comenzó y entra en la sangre. El cáncer se desplaza a través de los vasos sanguíneos a otras partes del cuerpo.
El cáncer se puede diseminar desde donde comenzó a otras partes del cuerpo.
Cuando el cáncer se disemina a otra parte del cuerpo, se llama metástasis. Las células cancerosas se desprenden de donde se originaron (el tumor primario) y se desplazan a través del sistema linfático o la sangre.
- Sistema linfático. El cáncer penetra el sistema linfático, se desplaza a través de los vasos linfáticos, y forma un tumor (tumor metastásico) en otra parte del cuerpo.
- Sangre. El cáncer penetra la sangre, se desplaza a través de los vasos sanguíneos, y forma un tumor (tumor metastásico) en otra parte del cuerpo.
El tumor metastásico es el mismo tipo de cáncer que el tumor primario. Por ejemplo, si el feocromocitoma se disemina a los huesos, las células cancerosas en los huesos son, en realidad, células de feocromocitoma. La enfermedad es feocromocitoma metastásico, no cáncer de hueso.
El feocromocitoma y el paraganglioma se describen como localizados, regionales o metastásicos.
Feocromocitoma y paraganglioma localizados
El tumor se encuentra en una o ambas glándulas suprarrenales (feocromocitoma) o en una área sola (paraganglioma).
Feocromocitoma y paraganglioma regionales
El cáncer se diseminó hasta los ganglios linfáticos u otros tejidos cerca del lugar en donde empezó el tumor.
Feocromocitoma y paraganglioma metastásicos
El cáncer se diseminó hasta otras partes del cuerpo, como el hígado, los pulmones, el hueso o ganglios linfáticos distantes.
Es posible que el feocromocitoma y el paraganglioma recidiven (vuelvan) después del tratamiento.
A veces el cáncer reaparece en el mismo lugar o en otras partes del cuerpo.
Aspectos generales de las opciones de tratamiento
Puntos importantes
- Hay diferentes tipos de tratamiento para los pacientes de feocromocitoma o paraganglioma.
- Los signos y síntomas de los pacientes de feocromocitoma y paraganglioma se tratan con medicamentos.
- Se utilizan los siguientes tipos de tratamiento:
- Cirugía
- Radioterapia
- Quimioterapia
- Terapia por ablación
- Terapia de embolización
- Terapia dirigida
- Se están probando nuevos tipos de tratamiento en ensayos clínicos.
- A veces el tratamiento para el feocromocitoma y el paraganglioma causa efectos secundarios.
- A veces se necesita atención de seguimiento.
Hay diferentes tipos de tratamiento para los pacientes de feocromocitoma o paraganglioma.
Hay diferentes tipos de tratamiento disponibles para los pacientes de feocromocitoma o paraganglioma. Algunos tratamientos son estándar (el tratamiento que se usa en la actualidad) y otros se encuentran en evaluación en ensayos clínicos. Un ensayo clínico de tratamiento es un estudio de investigación que procura mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para pacientes de cáncer. Cuando los ensayos clínicos muestran que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo se puede convertir en el tratamiento estándar. Los pacientes deberían pensar en participar en un ensayo clínico. Algunos ensayos clínicos están abiertos solo para pacientes que no han comenzado el tratamiento.
Los signos y síntomas de los pacientes de feocromocitoma y paraganglioma se tratan con medicamentos.
La administración de la terapia farmacológica empieza cuando el feocromocitoma y el paraganglioma se diagnostican. Es posible que esta incluya los siguientes medicamentos:
- Medicamentos que mantienen normal la presión arterial. Por ejemplo, un tipo de medicamento que se llama alfabloqueador impide que la noradrenalina estreche los vasos sanguíneos pequeños. Al mantener los vasos sanguíneos abiertos y relajados se mejora el flujo de la sangre y se disminuye la presión arterial.
- Medicamentos que mantienen normal la frecuencia cardíaca. Por ejemplo, un tipo de medicamentos que se llaman betabloqueantes interrumpen el efecto del exceso de noradrenalina y bajan la frecuencia cardíaca.
- Medicamentos que bloquean el efecto de las hormonas adicionales que produce la glándula suprarrenal.
A menudo, la terapia multifarmacológica se administra entre 1 y 3 semanas antes de la cirugía.
Se utilizan los siguientes tipos de tratamiento:
Cirugía
La cirugía para extirpar un feocromocitoma por lo general es una adrenalectomía (se extirpan una o ambas glándulas suprarrenales). Durante esta cirugía, se revisarán los tejidos y ganglios linfáticos del interior del abdomen y, si el tumor se diseminó, estos tejidos también se pueden extirpar. Se pueden administrar medicamentos antes, durante y después de la cirugía para mantener normales la presión arterial y la frecuencia cardíaca.
Después de la cirugía para extirpar el tumor, se revisan las concentraciones de catecolaminas en la sangre o la orina. Las concentraciones normales de catecolaminas son un signo de que se extirparon todas las células del feocromocitoma.
Si se extirpan ambas glándulas suprarrenales, es necesario administrar terapia con hormonas de por vida para remplazar las hormonas que producían las glándulas suprarrenales.
Radioterapia
En la radioterapia se usan rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que se multipliquen.
- Radioterapia externa, la cual usa una máquina que envía la radiación desde el exterior del cuerpo hacia el área en la que se encuentra el cáncer.
- El feocromocitoma metastásico en ocasiones se trata con una sustancia radiactiva llamada 131I-MIBG. Se administra en forma de infusión para irradiar de forma directa las células tumorales de todo el cuerpo. El 131I-MIBG se acumula en cierto tipo de células tumorales y las destruye mediante la radiación que emite. No todos los feocromocitomas absorben 131I-MIBG, por lo que, antes de comenzar el tratamiento, se hace una prueba para evaluar esto.
La manera en que se administra la radioterapia depende de si el cáncer es localizado, regional, metastásico o recidivante. La radioterapia externa y la terapia con 131I-MIBG se usan para tratar el feocromocitoma.
Quimioterapia
La quimioterapia es un tratamiento para el cáncer en el que se usan medicamentos para interrumpir el crecimiento de células cancerosas, ya sea mediante su destrucción o impidiendo su multiplicación. Cuando la quimioterapia se toma por vía oral o se inyecta en una vena o un músculo, los medicamentos ingresan en el torrente sanguíneo y pueden llegar a las células cancerosas de todo el cuerpo (quimioterapia sistémica). La quimioterapia combinada es un tratamiento para el que se usa más de un medicamento contra el cáncer. Se usa la quimioterapia sistémica para el tratamiento de los feocromocitomas y paragangliomas.
Terapia por ablación
La ablación es un tratamiento que se usa para extirpar o destruir una parte del cuerpo o un tejido, o su función. Las terapias por ablación que se usan para ayudar a eliminar las células cancerosas incluyen las siguientes:
- Ablación por radiofrecuencia: procedimiento para el que se usan ondas de radio para calentar y destruir células anormales. Las ondas de radio se desplazan a través de electrodos (dispositivos pequeños que transportan electricidad). La ablación por radiofrecuencia se puede usar para tratar el cáncer y otras afecciones.
- Crioablación: procedimiento para el que se congela un tejido para destruir células anormales. Para congelar el tejido, se usa nitrógeno líquido o dióxido de carbono.
Terapia de embolización
La terapia de embolización es un tratamiento que se usa para bloquear la arteria que va hasta la glándula suprarrenal. El bloqueo del flujo de sangre hacia las glándulas suprarrenales ayuda a destruir las células cancerosas que crecen en ellas.
Terapia dirigida
La terapia dirigida es un tipo de tratamiento en el que se usan medicamentos u otras sustancias para identificar y atacar células cancerosas específicas. Los inhibidores de tirosina–cinasas (TKI) bloquean las señales que los tumores necesitan para crecer. El sunitinib, el axitinib y el cabozantinib se han usado como terapia paliativa para el feocromocitoma metastásico y recidivante.
Se están probando nuevos tipos de tratamiento en ensayos clínicos.
A veces el tratamiento para el feocromocitoma y el paraganglioma causa efectos secundarios.
Para obtener más información sobre los efectos secundarios que causa el tratamiento para el cáncer, consulte nuestra página sobre efectos secundarios.
A veces se necesita atención de seguimiento.
Es posible repetir algunas de las pruebas que se realizaron para diagnosticar el cáncer o para determinar el alcance del cáncer. Algunas de las pruebas se repetirán para ver si el tratamiento está funcionando. Las decisiones de continuar, cambiar o interrumpir el tratamiento se basarán en los resultados de estas pruebas.
Algunas de las pruebas se seguirán realizando después de terminar el tratamiento. Los resultados de estas pruebas quizás muestren si la afección cambió o si el cáncer recidivó (volvió). Estas pruebas a veces se llaman pruebas de seguimiento.
Para los pacientes de feocromocitoma o paraganglioma que producen síntomas, las concentraciones de catecolamina en la sangre y la orina se revisarán en forma regular. Las concentraciones de catecolamina más altas de lo normal tal vez sean un signo de que el cáncer volvió.
Para los pacientes de un paraganglioma que no produce síntomas, se deberían realizar pruebas de seguimiento cada año como la TC, las IRM o la exploración con MIBG.
Para los pacientes de feocromocitoma o paraganglioma hereditario, se verificarán las concentraciones de catecolaminas en la sangre y la orina de forma frecuente. Se realizan más exámenes de detección para determinar si hay otros tumores relacionados con el síndrome heredado.
Consulte con el médico sobre las pruebas que se debe realizar y con qué frecuencia. Los pacientes de feocromocitoma o paraganglioma necesitan seguimiento de por vida.
Tratamiento del feocromocitoma y el paraganglioma
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
Feocromocitoma y paraganglioma localizados
El tratamiento del feocromocitoma o el paraganglioma localizados benignos por lo general es la cirugía para extirpar por completo el tumor. Si el tumor está en la glándula suprarrenal, se extirpa toda la glándula suprarrenal.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Feocromocitoma hereditario
En los pacientes de feocromocitoma hereditario relacionado con neoplasia endocrina múltiple (NEM2) o síndrome de von Hippel-Lindau (VHL), los tumores se forman a menudo en ambas glándulas suprarrenales. Los tumores por lo general son benignos.
- El tratamiento de un feocromocitoma hereditario que se forma en una glándula suprarrenal es cirugía para extirpar por completo la glándula.
- El tratamiento de un feocromocitoma heredado que se forma en ambas glándulas suprarrenales o más tarde se forma en la glándula suprarrenal restante tal vez sea cirugía para extirpar el tumor y el mínimo de tejido normal en la corteza suprarrenal que sea posible.
Es posible que con estas cirugías se prevengan, en los pacientes, la terapia de reemplazo hormonal de por vida, la insuficiencia suprarrenal aguda y los problemas de salud causados por la pérdida de hormonas producidas por la glándula suprarrenal.
Feocromocitoma y paraganglioma regionales
El tratamiento del feocromocitoma o el paraganglioma que se diseminaron hasta órganos o ganglios linfáticos cercanos es cirugía para extirpar por completo el tumor. También es posible extirpar los órganos cercanos a los que el cáncer se diseminó, como el riñón, el hígado, parte de un vaso sanguíneo principal y los ganglios linfáticos.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Feocromocitoma y paraganglioma metastásicos
El tratamiento del feocromocitoma o el paraganglioma metastásicos incluye las siguientes opciones:
- Cirugía para extirpar por completo el cáncer, incluso los tumores que se diseminaron hasta partes distantes del cuerpo.
- Terapia paliativa, para aliviar los síntomas y mejorar la calidad de vida, incluso los siguientes procedimientos:
- Cirugía para extirpar tanto del tumor como sea posible.
- Quimioterapia combinada.
- Radioterapia con 131I-MIBG.
- Radioterapia externa dirigida a áreas (como un hueso) hasta donde se diseminó el cáncer y que no es posible extirpar mediante cirugía.
- Embolización (tratamiento para bloquear una arteria que lleva sangre hasta el tumor).
- Terapia por ablación usando ablación por radiofrecuencia o crioablación para los tumores en el hígado o los huesos.
- Terapia dirigida (inhibidores de tirosina-cinasas).
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Feocromocitoma y paraganglioma recidivantes
El tratamiento del feocromocitoma o el paraganglioma recidivantes incluye las siguientes opciones:
- Cirugía para extirpar por completo el cáncer.
- Cuando no es posible una cirugía para extirpar el cáncer, terapia paliativa para aliviar los síntomas y mejorar la calidad de vida, que quizás incluya los siguientes procedimientos:
- Quimioterapia combinada.
- Terapia dirigida.
- Radioterapia con 131I-MIBG.
- Radioterapia externa dirigida a áreas (como el hueso) donde el cáncer se diseminó y que no es posible extirpar mediante cirugía.
- Terapia mediante ablación, ya sea ablación por radiofrecuencia o crioablación.
Realice una búsqueda en inglés de ensayos clínicos sobre cáncer auspiciados por el NCI que aceptan pacientes en este momento. Busque por tipo de cáncer, edad del paciente y lugar del ensayo. Consulte también información general sobre los ensayos clínicos.
Feocromocitoma durante el embarazo
Puntos importantes
- Las mujeres embarazadas que tienen un feocromocitoma necesitan atención especial.
- El tratamiento de las mujeres embarazadas que tienen un feocromocitoma incluye cirugía.
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección Aspectos generales de las opciones de tratamiento.
Las mujeres embarazadas que tienen un feocromocitoma necesitan atención especial.
Aunque el feocromocitoma se diagnostica con poca frecuencia durante el embarazo, es posible que sea muy grave para la madre y el feto. Las mujeres que tienen un aumento del riesgo de padecer de feocromocitoma se deberán someter a pruebas prenatales. Las mujeres embarazadas que tienen un feocromocitoma deberán ser tratadas por un equipo de médicos con experiencia en este tipo de atención.
Los siguientes trastornos son signos de feocromocitoma en el embarazo:
- Presión arterial alta durante los 3 primeros meses de embarazo.
- Períodos súbitos de presión arterial alta.
- Presión arterial alta que es muy difícil de tratar.
El diagnóstico de feocromocitoma en mujeres embarazadas incluye pruebas para determinar las concentraciones de catecolaminas en la sangre y la orina. Para una descripción sobre estas pruebas y procedimientos, consultar la sección sobre Información general. Es posible realizar una prueba de IRM sin peligro para encontrar tumores en mujeres embarazadas porque, de esta manera, el feto no se expone a la radiación.
El tratamiento de las mujeres embarazadas que tienen un feocromocitoma incluye cirugía.
El tratamiento de un feocromocitoma durante el embarazo incluye las siguientes opciones:
- Cirugía para extirpar por completo el cáncer durante el segundo trimestre (desde el cuarto al sexto mes del embarazo).
- Cirugía para extirpar por completo el cáncer, combinada con el parto mediante cesárea, en las pacientes que recibieron el diagnóstico más tarde en el embarazo.
Información adicional sobre el feocromocitoma y paraganglioma
Para obtener más información del Instituto Nacional del Cáncer sobre el feocromocitoma y paraganglioma, consulte los siguientes enlaces:
Para obtener más información sobre el cáncer en general y otros recursos disponibles en el Instituto Nacional del Cáncer, consulte los siguientes enlaces:
La información que se presenta a continuación solo está disponible en inglés:
- For Survivors, Caregivers, and Advocates (Recursos para sobrevivientes, cuidadores y defensores de los pacientes)
Información sobre este resumen del PDQ
Información sobre el PDQ
El Physician Data Query (PDQ) es la base de datos integral del Instituto Nacional del Cáncer (NCI) que contiene resúmenes de la última información publicada sobre los siguientes temas relacionados con el cáncer: prevención, detección, genética, tratamiento, cuidados médicos de apoyo, y medicina complementaria y alternativa. Se publican dos versiones de la mayoría de los resúmenes. La versión dirigida a profesionales de la salud se redacta en lenguaje técnico y contiene información detallada, mientras que la versión dirigida a pacientes se redacta en un lenguaje fácil de comprender, que no es técnico. Ambas versiones contienen información correcta y actualizada sobre el cáncer. Los resúmenes se escriben en inglés y en la mayoría de los casos se cuenta con una traducción al español.
El PDQ es un servicio del NCI, que forma parte de los Institutos Nacionales de la Salud (NIH). Los NIH son el centro de investigación biomédica del Gobierno federal. Los resúmenes del PDQ se basan en un análisis independiente de las publicaciones médicas. No constituyen declaraciones de la política del NCI ni de los NIH.
Propósito de este resumen
Este resumen del PDQ sobre el cáncer contiene información actualizada sobre el tratamiento del feocromocitoma y el paraganglioma. El propósito es informar y ayudar a los pacientes, sus familiares y cuidadores. No ofrece pautas ni recomendaciones formales para la toma de decisiones relacionadas con la atención de la salud.
Revisores y actualizaciones
Los consejos editoriales redactan y actualizan los resúmenes de información sobre el cáncer del PDQ. Estos consejos los conforman equipos de especialistas en el tratamiento del cáncer y otras especialidades relacionadas con esta enfermedad. Los resúmenes se revisan de manera periódica y se modifican con información nueva. La fecha de actualización al pie de cada resumen indica cuándo se hizo el cambio más reciente.
La información en este resumen para pacientes proviene de la versión para profesionales de la salud, que el Consejo editorial del PDQ sobre el tratamiento para adultos revisa de manera periódica y actualiza en caso necesario.
Información sobre ensayos clínicos
Un ensayo clínico es un estudio para responder a una pregunta científica; por ejemplo, si un tratamiento es mejor que otro. Los ensayos se basan en estudios anteriores y en lo que se aprendió en el laboratorio. Cada ensayo responde a ciertas preguntas científicas con el fin de encontrar formas nuevas y mejores de ayudar a los pacientes con cáncer. Durante los ensayos clínicos de tratamiento, se recopila información sobre los efectos de un tratamiento nuevo y su eficacia. Si un ensayo clínico indica que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo quizás se convierta en el "estándar". Los pacientes pueden considerar la participación en un ensayo clínico. Algunos ensayos clínicos solo aceptan a pacientes que aún no comenzaron un tratamiento.
Para obtener más información sobre ensayos clínicos, consulte el portal de Internet del NCI. También puede llamar al número de contacto del NCI 1-800-422-6237 (1-800-4-CANCER), escribir un correo electrónico o usar el chat del Servicio de Información de Cáncer.
Permisos para el uso de este resumen
PDQ (Physician Data Query) es una marca registrada. Se autoriza el uso del texto de los documentos del PDQ; sin embargo, no se podrá identificar como un resumen de información sobre cáncer del PDQ del NCI, salvo que el resumen se reproduzca en su totalidad y se actualice de manera periódica. Por otra parte, se permitirá que un autor escriba una oración como “En el resumen del PDQ del NCI de información sobre la prevención del cáncer de mama se describen, de manera concisa, los siguientes riesgos: [incluir fragmento del resumen]”.
Se sugiere citar la referencia bibliográfica de este resumen del PDQ de la siguiente forma:
PDQ® sobre el tratamiento para adultos. PDQ Tratamiento del feocromocitoma y paraganglioma. Bethesda, MD: National Cancer Institute. Actualización: <MM/DD/YYYY>. Disponible en: https://www.cancer.gov/espanol/tipos/feocromocitoma/paciente/tratamiento-feocromocitoma-pdq. Fecha de acceso: <MM/DD/YYYY>.
Las imágenes en este resumen se reproducen con autorización del autor, el artista o la editorial para uso exclusivo en los resúmenes del PDQ. La utilización de las imágenes fuera del PDQ requiere la autorización del propietario, que el Instituto Nacional del Cáncer no puede otorgar. Para obtener más información sobre el uso de las ilustraciones de este resumen o de otras imágenes relacionadas con el cáncer, consulte Visuals Online, una colección de más de 3000 imágenes científicas.
Cláusula sobre el descargo de responsabilidad
La información en estos resúmenes no se debe utilizar para justificar decisiones sobre reembolsos de seguros. Para obtener más información sobre la cobertura de seguros, consulte la página Manejo de la atención del cáncer en Cancer.gov/espanol.
Comuníquese con el Instituto Nacional del Cáncer
Para obtener más información sobre las opciones para comunicarse con el NCI, incluso la dirección de correo electrónico, el número telefónico o el chat, consulte la página del Servicio de Información de Cáncer del Instituto Nacional del Cáncer.