Tratamiento del cáncer de orofaringe: investigar cómo hacer para que dañe menos
, por el equipo del NCI
ACTUALIZACIÓN (28 de febrero de 2022): Se actualizó la información en este artículo para incluir datos nuevos de dos estudios clínicos.
Imagínese que tiene quemaduras tan intensas en la garganta que no quiere tragar. En vez de tragar la saliva como hace siempre, debe escupirla en una taza grande. Y tiene que hacer esto semana tras semana.
Durante un tiempo en 2014, esa fue la rutina diaria de Jason Mendelsohn.
“La saliva en esa taza era tan espesa, tan viscosa, que se atascaba en el fregadero”, relató Mendelsohn, que a los 44 años recibió un diagnóstico de cáncer de orofaringe.
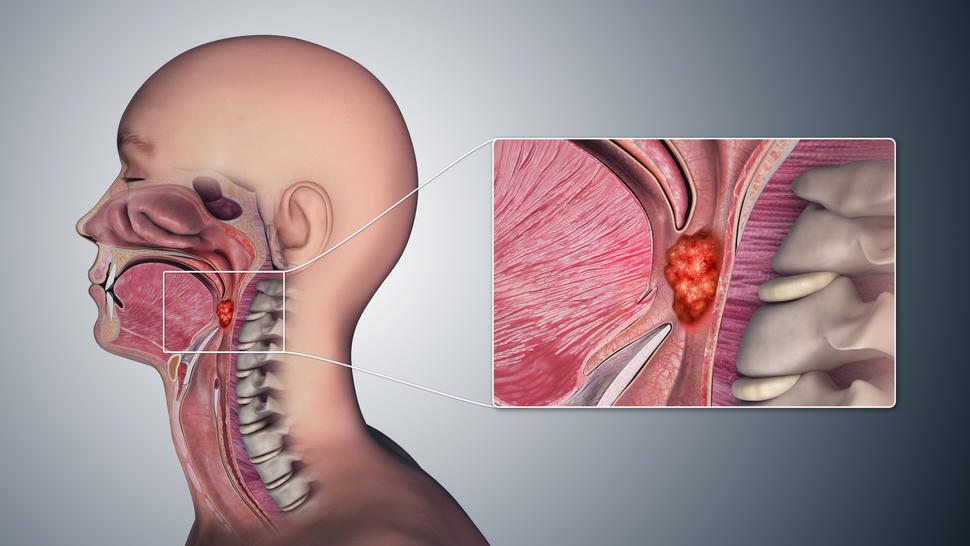
El cáncer de orofaringe es un tipo de cáncer de cabeza y cuello que se forma en la parte posterior de la garganta. Mendelsohn tenía un tumor en las amígdalas, el sitio más común de este cáncer. Las quemaduras en la garganta eran a causa de la radioterapia que recibió como parte del tratamiento.
Antes de la radioterapia, Mendelsohn tuvo una cirugía para extirpar los ganglios linfáticos cancerosos del cuello. Después recibió quimioterapia, que lo dejó con ardor y hormigueo en los dedos de las manos y de los pies. Este problema se llama neuropatía periférica, que alrededor de 7 años después, es mucho más leve pero aún persiste.
En cierto modo, Mendelsohn representa la nueva realidad del cáncer de orofaringe. Antes, la mayor parte de los cánceres de orofaringe se diagnosticaban en las personas de entre 60 y 80 años que fumaban o bebían en exceso. Pero a partir de mediados de los años noventa, esto comenzó a cambiar por completo. A principios de la década de 2010, alrededor del 70 % de los diagnósticos de cáncer de orofaringe los recibían en su mayoría hombres que eran blancos y tenían entre 40 y 60 años. La causa era el virus del papiloma humano (VPH).
El cáncer de Mendelsohn dio positivo para el VPH. Ahora, a los 51 años, aunque sigue con algunos problemas relacionados con los tratamientos que recibió, en general Mendelsohn tiene buena salud y bienestar. Se ocupa del negocio familiar y es muy activo en la comunidad de lucha contra el cáncer.
Si hay algo para rescatar de este diagnóstico de cáncer, es que este cambio en la causa de la mayoría de los cánceres de orofaringe mejora mucho el pronóstico.
Menos de la mitad de las personas que reciben un diagnóstico de cáncer de orofaringe relacionado con el consumo de cigarrillos o bebidas alcohólicas, viven más de 5 años. Pero, hace más de 10 años quedó claro que la enfermedad no es la misma en los pacientes con cánceres relacionados con el VPH, explicó la doctora y licenciada en Medicina Sue Yom, una radioncóloga de la Universidad de California en San Francisco, cuyas investigaciones se centran en terapias nuevas para tratar los cánceres de cabeza y cuello.
“Tenían una supervivencia muy diferente en comparación con los pacientes que veíamos antes, y una respuesta mucho mejor al tratamiento”, comentó la doctora Yom. Para muchos pacientes, los distintos tratamientos funcionan tan bien que ahora la supervivencia a largo plazo e incluso la cura son comunes.
Como Mendelsohn, la gran mayoría de las personas con cáncer de orofaringe relacionado con el VPH vuelven a tener una salud bastante buena al año de terminar el tratamiento, señaló la doctora Yom. Los efectos secundarios del tratamiento son, por desgracia, una parte inevitable del cáncer.
En el caso del cáncer de orofaringe, esos efectos secundarios incluyen suma dificultad para tragar (casi siempre es necesario usar una sonda de alimentación por un tiempo), sequedad de boca persistente, problemas dentales debilitantes y pérdida de audición. En muy pocos pacientes, algunos de estos problemas duran varios años.
Allí está la paradoja del cáncer de orofaringe relacionado con el VPH, comentó el doctor y licenciado en Medicina Robert Ferris, director del Centro Oncológico UPMC Hillman en Pittsburgh, que se especializa en el tratamiento de cánceres de cabeza y cuello. El pronóstico es excelente pero el tratamiento perjudica la calidad de vida de algunas personas.
“Damos por sentado que podemos tragar hasta que no podemos hacerlo”, dijo el doctor Ferris.
Pero, ¿es necesario perder esta capacidad? ¿Sería posible que algunas personas con cáncer de orofaringe relacionado con el VPH (sobre todo si el cáncer no se diseminó fuera del sitio del tumor original) reciban un tratamiento menos intensivo que disminuya el riesgo de problemas de salud a corto y a largo plazo por la terapia, sin renunciar a la probabilidad de vivir por mucho tiempo sin cáncer?
En una serie de estudios, se examinó si era posible disminuir la intensidad del tratamiento. Con frecuencia, esto se llama “desintensificación”. Analizaron usar dosis de radioterapia más baja; no dar quimioterapia o darla en cantidades más bajas; usar la cirugía robótica para saber si disminuye la necesidad de otras terapias; y, hace poco, estudiar la posible función de la inmunoterapia.
“Hay muchas opciones para la desintensificación”, indicó el doctor Ferris. La nueva meta es descifrar cuáles son las formas más seguras y eficaces, y a qué pacientes beneficiaría.
Hoy el cáncer de orofaringe se trata así
Por un tiempo, la cirugía abierta tradicional fue un tratamiento común del cáncer de orofaringe, seguida a menudo por radioterapia o quimioterapia. Sin embargo, este método no era eficaz, en particular, para prolongar la vida de las personas. Para la cirugía abierta, era necesario separar el maxilar del paciente, lo que causaba efectos secundarios graves (a menudo desfigurantes) y un riesgo de muerte alto por las complicaciones del tratamiento.
Por lo tanto, desde principios de la década del año 2000, la cirugía se sustituyó en la mayoría de los casos por la radioterapia de dosis alta en combinación con quimioterapia. Este método fue igual de eficaz en el tratamiento del cáncer, pero no causaba los efectos desfigurantes ni mortales.
Después apareció la cirugía robótica.
Esta es una forma de cirugía mínimamente invasiva. En la cirugía robótica, en general solo se necesitan unas pocas incisiones pequeñas para introducir una cámara diminuta y brazos robóticos con extensiones que sirven de muñecas para manipular los instrumentos quirúrgicos. El cirujano controla estos componentes desde una terminal en la sala de operaciones.
Pero a diferencia de otras cirugías robóticas, para los cánceres en el cuello, la cámara y los brazos se introducen por una abertura natural: la boca. En 2009, la Administración de Alimentos y Medicamentos (FDA) aprobó el primer sistema de este tipo para la cirugía robótica transoral. En 2015, se aprobó un segundo sistema de cirugía robótica transoral.
Estos sistemas ofrecen “visión binocular de alta resolución, óptica de aumento” y muñecas ultramanejables “con 540 grados de articulación”, comentó el doctor Ferris. Ahora, de una forma mínimamente invasiva, los cirujanos “…extirpan el tumor completo”.
En la actualidad, la cirugía robótica seguida de radioterapia es otro estándar de atención para el cáncer de orofaringe relacionado con el VPH, junto con la radioterapia y la quimioterapia, comentó el doctor Bhisham Chera, un radioncólogo del Centro Oncológico Integral Lineberger de la Universidad de Carolina del Norte, que se especializa en cánceres de cabeza y cuello.
Aunque hay distintos factores que influyen en cuál de estas opciones de tratamiento se ofrece al paciente, el doctor Chera explicó que, la decisión final suele depender del centro de tratamiento y de la modalidad favorita del hospital o del médico.
La situación refleja una realidad afortunada, indicó el doctor Chera. “Tanto la cirugía como la radioterapia funcionan para estos pacientes… y la eficacia es la misma”.
En los estudios se buscan respuestas sobre la desintensificación
Para que haya cambios importantes en el tratamiento de los pacientes, se necesitan resultados de estudios clínicos aleatorizados grandes que sirvan de referencia para la comprobación científica. Pero hay pocos estudios aleatorizados grandes completados sobre la desintensificación del tratamiento en personas con cáncer de orofaringe relacionado con el VPH.
En dos de estos estudios, los investigadores sustituyeron el cisplatino por el cetuximab (Erbitux). Desde hace mucho que el cisplatino se usa en la quimioterapia estándar para este cáncer, pero causa efectos secundarios a largo plazo, como pérdida de audición. El cetuximab es una terapia dirigida que ya se usa para tratar el cáncer de cabeza y cuello avanzado y es menos probable que cause efectos secundarios a largo plazo.
En ambos estudios, además de que no hubo mejoras en los efectos secundarios de los pacientes que recibieron cetuximab, fue más probable que el cáncer volviera y que murieran por la enfermedad que quienes recibieron cisplatino.
Para cuando se publicaron los resultados del estudio, muchos médicos ya habían incorporado el cetuximab en la atención diaria de los pacientes con enfermedad relacionada con el VPH en estadio temprano, comentó la doctora Carole Fakhry, máster en Salud Pública y directora del Centro Oncológico de Cabeza y Cuello en Johns Hopkins Medicine.
La doctora Fakhry indicó que una lección de esa experiencia fue que, “No hay que dar por sentados los resultados de un estudio clínico”.
Buenas noticias de los estudios clínicos
Sin embargo, también hay noticias alentadoras sobre la desintensificación del tratamiento, aunque algunas provienen de estudios no aleatorizados más pequeños.
Por ejemplo, en un estudio de 114 pacientes que dirigió el doctor Chera se encontró que, en pacientes tratados con dosis más bajas tanto de radioterapia como de quimioterapia, no hubo ninguna diferencia en los desenlaces relacionados con el cáncer, en comparación con los que se suelen observar en pacientes tratados con dosis estándar más altas. Pero los efectos secundarios graves fueron mucho menos frecuentes y menos intensos. En un estudio aleatorizado de fase 2, llamado NRG HN002, que dirigió la doctora Yom, se observaron resultados parecidos.
En varios estudios, también se probaron métodos de desintensificación mediante cirugía robótica. En un estudio llamado ECOG 3311, que dirigió el doctor Ferris, a todos los 359 participantes del estudio se les hizo primero cirugía robótica transoral. La intensidad de cualquier otro tratamiento que recibieron se basó en factores de eficacia comprobada para pronosticar el riesgo de que el cáncer se diseminara o volviera (como el tamaño del tumor original o el alcance del cáncer en los ganglios linfáticos del cuello, que se establecen durante la cirugía).
En general, alrededor del 70 % de los pacientes en el estudio recibieron un tratamiento menos intensivo (por ejemplo, dosis más bajas de radioterapia o ninguna quimioterapia) que el estándar. Según los datos publicados en octubre de 2021, a los 2 años de la cirugía, casi todos los pacientes en el estudio estaban vivos sin ningún indicio de regreso del cáncer.
La mayoría de los pacientes en el estudio (58 %) se consideraron de riesgo intermedio. Los pacientes de este grupo se aleatorizaron para recibir dosis de radiación más bajas que la dosis de uso común o la dosis estándar: 50 Gy frente a 60 Gy. La supervivencia sin progresión a los 2 años en estos grupos fue casi la misma (94,9 % frente al 96 %).
Los resultados de un estudio similar llamado MC1675, realizado en la Mayo Clinic, se notificaron en octubre de 2021 durante la reunión anual de la Sociedad Americana de Radioncología (ASTRO).
A todos los 194 participantes se les hizo primero cirugía robótica transoral y quienes recibieron radioterapia de dosis más baja también recibieron quimioterapia de dosis baja. Los 130 participantes aleatorizados para recibir radioterapia de dosis más baja (de 30 a 36 Gy, tratados 2 veces al día por 2 semanas) junto con quimioterapia de dosis baja tuvieron muchos menos efectos secundarios y una calidad de vida mejor que quienes recibieron el tratamiento estándar (solo radioterapia de 60 Gy, tratados 1 vez al día por 6 semanas).
El investigador principal del estudio, el doctor Daniel Ma, informó en la reunión de la ASTRO que los desenlaces para cánceres específicos fueron parecidos, incluso la supervivencia sin progresión, entre los grupos de dosis más baja y los de tratamiento estándar. En particular, los desenlaces fueron más similares para los participantes clasificados con riesgo intermedio de cáncer.
Próximos pasos: inmunoterapia y biomarcadores
Un tema constante en los estudios clínicos sobre la terapia desintensificada en el cáncer de orofaringe positivo para el VPH en estadio temprano, es la incorporación de la inmunoterapia. No es sorprendente, explicó la doctora Fakhry. Ya se aprobaron varios inhibidores de puntos de control inmunitario para tratar a personas con formas avanzadas de determinados cánceres de cabeza y cuello. Además, hay otros tipos de medicamentos de inmunoterapia que también parecen prometedores para los cánceres relacionados con el VPH.
La idea es que la inmunoterapia, que tiene el potencial de atacar cualquier célula cancerosa no detectada en todo el cuerpo, tal vez permita que los médicos disminuyan la dosis de quimioterapia o radioterapia sin riesgos. Hay muchos estudios en curso, así que, aún “no hay una respuesta concreta” sobre la función de la inmunoterapia, comentó la doctora Fakhry.
Uno de esos estudios, llamado NRG HN005, es la continuación del protocolo HN002. Un estudio mucho más grande, el HN005, incluye a un grupo de pacientes que recibirá una dosis de radioterapia más baja, seguida por la administración del inhibidor de puntos de control inmunitario nivolumab (Opdivo) en lugar del cisplatino.
En otros estudios clínicos en curso, se usan las concentraciones de material genético del VPH en la sangre para orientar la decisión sobre la dosis de radioterapia.
Además, los investigadores del Centro Oncológico Memorial Sloan Kettering estudian un tipo diferente de biomarcador. Hace poco, notificaron resultados prometedores con el uso de concentraciones de oxígeno en los tumores de orofaringe positivos para el VPH (medidas mediante una tomografía por emisión de positrones [TEP]) para dirigir la intensidad del tratamiento. En estos momentos hay un estudio más grande de ese método en el que se inscriben a pacientes.
Ya se usa la desintensificación
El panorama de tratamiento complejo se complica más porque, hasta cierto grado, la desintensificación del tratamiento ya se incorporó a la atención diaria.
Esto se debe, en parte, a los pacientes.
“Hay pacientes que dicen, ‘Nunca me voy a hacer quimioterapia’, ‘A mí nadie me opera’, ‘Radiación, ¡ni loco!’”, explicó la doctora Yom. Indicó que algunos pacientes “tienen muy claro sus límites” en cuanto a los tratamientos que quieren y los que no quieren recibir.
A pesar de esto, algunos expertos advierten que hay que tener cuidado de no apurarse a usar tratamientos menos intensivos antes de que haya suficientes datos para fundamentar las decisiones.
De hecho, los resultados de un estudio de 2018 en el que se analizaron los desenlaces de pacientes que recibieron tratamiento en distintos estadios de cáncer de orofaringe positivo para el VPH respaldan esa advertencia. En el estudio, los pacientes que recibieron una sola modalidad de tratamiento (como solo radioterapia de dosis alta o solo cirugía) no vivieron tanto tiempo como los que recibieron combinaciones de terapias que se ajustan a las recomendaciones actuales.
Tanto la doctora Yom como la doctora Fakhry recalcaron que la mayoría de los pacientes en sus consultorios reciben uno de los tratamientos estándar vigentes, a menos que formen parte de un estudio clínico donde se pruebe la desintensificación. Y eso coincide con los deseos de los pacientes.
“Cuando les preguntamos a los pacientes qué quieren, todos quieren la cura”, comentó la doctora Fakhry.
El doctor Ferris indicó que el avance al uso de la desintensificación en la atención diaria tal vez se deba, en parte, a un cambio que ocurrió en 2018 en los criterios nacionales para clasificar los estadios de los cánceres de cabeza y cuello. El cambio surgió porque hubo un mejor pronóstico para los cánceres relacionados con el VPH. Quienes antes hubieran recibido un diagnóstico de estadio 3 o 4, ahora se consideran en estadio 1.
Si se combina ese cambio con los diferentes estudios de investigación sobre los tratamientos desintensificados, comentó el doctor Ferris, no es sorprendente que algunos oncólogos empiecen a dar menos tratamiento.
Aun así, él se encuentra entre quienes creen que a veces se puede curar con menos tratamiento, al menos en ciertos pacientes. El doctor Ferris cree que, según los datos del estudio ECOG 3311, la cirugía robótica sola o con dosis de radioterapia más bajas es adecuada para algunos pacientes de riesgo bajo. Sin embargo, recalcó que el cirujano debe tener mucha experiencia en cirugía robótica transoral.
El doctor Ma estuvo de acuerdo. En un mensaje de correo electrónico, comentó que en los estudios E3311 y MC1675 intervinieron “equipos de cirugía y patología con muchísima experiencia”. Añadió que ambos equipos son esenciales para disminuir el riesgo de efectos secundarios relacionados con la cirugía y confirmar si se logró extirpar todo el cáncer. Esto último sirve para decidir si es posible usar dosis de radioterapia más bajas.
El doctor Ma recalcó que no es seguro que este nivel de experiencia y conocimiento técnico exista en los hospitales más pequeños en las comunidades. Pero en la Mayo Clinic, los pacientes con riesgo intermedio de cáncer de orofaringe positivos para el VPH ya reciben como tratamiento estándar la radioterapia de menor duración que se usó en el estudio MC1675.
El doctor Chera mencionó que lo mismo ocurre en su institución, donde muchos de los pacientes que él atiende ya reciben menos radioterapia que la estándar en forma habitual.
“Esta es una situación en la que personas razonables no siempre están de acuerdo. Me siento cómodo al tratar a los pacientes con menos radioterapia [fuera de un estudio clínico]”, comentó. “Hemos visto los desenlaces con este método. Ya sé que funciona”.
Conversaciones importantes
Varios investigadores comentaron que todo esto no significa que los estudios clínicos sobre la desintensificación del tratamiento no sean importantes. Los estudios son fundamentales para obtener respuestas más definitivas a muchísimas cuestiones sin resolver. Por ejemplo, desde qué tan bajas pueden ser las dosis de radioterapia, hasta qué biomarcadores pronostican mejor qué pacientes necesitan un tratamiento más o menos intensivo.
La doctora Yom advirtió que hace falta tiempo para descifrar todo.
“Creo que habrá un período muy poco definido en el que tendremos muchos datos... de estudios que no se podrán comparar directamente entre sí, en los que todos los desenlaces parecerán razonables, y las desventajas no serán obvias por completo”, comentó. “Tendremos que ofrecer bastante orientación individualizada y transparencia sobre los datos a los pacientes”.
Esas conversaciones serán muy importantes para los pacientes, recalcó Mendelsohn. Como participa en grupos comunitarios de lucha contra el cáncer de cabeza y cuello, Mendelsohn recibe muchas preguntas de las personas con un diagnóstico reciente de la enfermedad.
“Nunca doy consejos médicos”, comentó. “Pero les digo que consulten con el médico y que presten atención al médico”. El oncólogo les podrá explicar las opciones para recibir menos tratamiento o sugerir que participen en un estudio clínico en el que se prueba un tratamiento menos intensivo.
Mendelsohn comentó que, ambas opciones, “al menos se deberían incluir en la conversación”.